重症急性胰腺炎呼吸衰竭的诊治思考
时间:2024-12-18 23:01:02 热度:37.1℃ 作者:网络
急性胰腺炎是常见的消化道急症,病因多样, 常见的有胆源性、高脂血症性和酒精性胰腺炎,很多理化因素,包括一些药物、创伤、病毒、休克、新冠病毒等,均可以导致急性胰腺炎。在发达国家发病率约为34/(10万人·年)。
根据修订版亚特兰大分类标准,将胰腺炎分 为三型 :轻症、中重症和重症。轻症急性胰腺炎 呈自限性,常在1周内恢复。约 20% 患者表现为中重症或者重症胰腺炎(SAP),病死率可达 20%~40%[1-4] 。SAP 的两个死亡高峰为急性期和感染期, 随着重症医学科的发展,脏器支持能力的加强,SAP 急性期病死率明显下降。急性期处理的及时和规范有助于降低 SAP 的局部并发症和全身并发症,从而使得感染期的病死率也有下降。SAP 早期脏器功能损伤中呼吸衰竭和急性肾损伤最为常见,而 SAP 的呼吸衰竭在临床上的诊断和处理有很多问题需要阐明 [5-6]。
SAP引起的呼吸衰竭目前临床上面临的问题:
①SAP 的呼吸衰竭是不是炎症反应引起的急性呼吸窘迫综合征?
②SAP 的呼吸衰竭的呼吸支持治 疗模式应如何选择?
③无创通气适合 SAP 患者吗?
本文就这3个问题结合临床实践、文献与指南来进行阐述。
1 SAP的呼吸衰竭是不是炎症反应引起的急性呼吸窘迫综合征?
荷兰一项多中心研究通过回顾性分析639例SAP 患者,发现92%患者发生ARDS ,SAP-ARDS病死率达37%;研究发现,ARDS是SAP早期发生(起病1周ARDS发生率接近50%,循环衰竭约 28%,肾衰竭约17%)和持续时间最长( ARDS 持续中位时间为19d,肾衰竭为10d,循环衰竭为7d)的器官衰竭 [7] 。英国的多中心研究结果亦显示ARDS是SAP主要的器官衰竭(87%),SAP- ARDS病死率达13.8%[8] 。给临床医生的印象是SAP并发的呼吸衰竭就是ARDS,因为 SAP会有炎症过度反应综合征,从而导致 ARDS,这已经是很多临床医生的固有概念。但临床上ARDS的诊断标准又不断在变,ARDS的临床诊断和 ARDS 的病理生理改变是否能对应,本身已经是一个大的临床问题。
ARDS全球新定义诊断标准概念模型:ARDS是一种急性、弥漫性、炎症性肺损伤,由肺炎、非肺部感染、创伤、输血、烧伤、误吸或休克等危险因素诱发。由此造成的损伤导致肺血管和上皮通透性增加,肺水肿和重力依赖性肺不张,所有这些都导致通气肺组织的减少。临床特征为动脉低氧血症和弥漫性影像学阴影,伴分流增加、肺泡死腔增加和肺顺应性降低。临床表现受医疗管理(体位、镇静、肌松和液体平衡)的影响。组织学表现各不相同,可能包括肺泡内水肿、炎症、 透明膜形成和肺泡出血 [9]。
适用于所有ARDS类别的标准如下 :
( 1 )危险因素和肺水肿来源:由急性风险因素引发,如肺炎、非肺部感染、创伤、输血、误吸或休克。肺水肿不完全或主要归因于心源性肺水肿/液体超负荷,低氧血症/气体交换异常也不主要归因于肺不张。然而,如果存在 ARDS 的易感风险因素,则可以在存在这些条件的情况下诊断 ARDS。
(2)在危险因素预估出现或出现新的或恶化的呼吸道症状的1周内,低氧性呼吸衰竭急性发作或恶化。
(3)胸部成像:胸片和 CT 上双侧阴影,或超声双侧B线/实变,不能完全用积液、肺不张或结节 / 肿块来解释。适用于特定 ARDS 类别的标准见表 1。
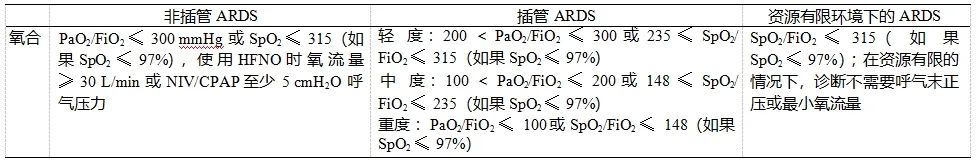
表 1 适用于特定 ARDS 类别的标准
SAP发生呼吸衰竭的原因很复杂,其原因有以下几种。
( 1 )SAP 因为炎症反应导致的 ARDS(图 1 ),这是普遍认为的一种原因,但实际上ARDS在SAP患者呼吸衰竭中很多时候是非主要原因。SAP急性期虽然病情进展很快,出现多脏器功能损伤,甚至休克,有类似于脓毒症和感染性休克样的表现,但其炎症反应并不如脓毒症这么强烈,大量的研究可见SAP发生过程其 IL-6 很少过千,而脓毒症则IL-6 动辄大于5000或10000,SAP 两肺影像学也很少有典型的非心源性肺水肿的双侧阴影,超声下也很少有“B 线”表现。但胆道感染引起的脓毒症合并 SAP 的患者,其 ARDS 发生率会明显上升。现在随着高脂血症胰腺炎的增加,部分患者到院时同时存在糖代谢障碍,合并有糖尿病酮症,入院前后出现糖尿病酮症昏迷,有些患者会伴有呕吐误吸或者插管时误吸,这类患者在急性期会出现误吸相关的 ARDS。
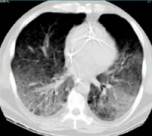
图 1 ARDS
(2)SAP 是腹腔重症的一种,急性期 因为腹膜后急性胰周液体积聚和急性胰周坏死物积聚,导致腹腔压力进行性升高,随之出现横膈抬高,两肺压缩,从而导致“小肺”,这和 ARDS 的“baby lung(小肺)”不同(图1:ARDS ;图 2、3: 腹内压14 mmHg和23 mmHg 的对比,明显看到图3呈现横膈抬高引起的小肺)。因横膈位置上抬导致小肺是 SAP 呼吸衰竭的主要原因。
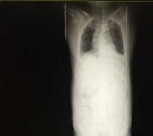
图 2 腹内压 14 mmHg
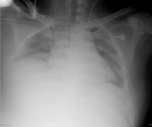
图 3 腹内压 23 mmHg
(3)两下肺不张(图 4)和胸腔积液(图 5):这两个原因也是导致SAP呼吸衰竭的主要原因,因为膈下刺激,导致两下肺的不张和大量胸腔积液常见于 SAP 患者,这两种原因导致的呼吸衰竭也和 ARDS 不同。

图 4 肺不张
图 5 胸腔积液
( 4)其他原因:胸腔出血、肺梗死和气胸亦可见于 SAP 相关呼吸衰竭,但相对少见。
SAP患者出现呼吸衰竭的原因不一,很多时候为多个因素叠加,在诊断时不能一概诊断为 ARDS,需要临床加以鉴别。同时由于其原因也在 动态变化,临床管理过程中,对于其原因的判断也要动态评估纠正,以利于治疗上能够对因。
2 SAP 的呼吸支持有何特殊?
SAP出现呼吸衰竭的原因多种多样,与发病原因、治疗过程中病情变化及部分医源性因素相关。及时、适当且不过度的呼吸支持,可以改善 SAP预后、缩短ICU住院时间并减少治疗费用。针对引起呼吸衰竭原因的对因治疗是重中之重。
SAP是腹腔重症的一种,腹内高压普遍存在,在急性期,随着病情进展,腹内压进行性升高。而腹内压的升高导致横膈位置上抬,呼吸受限。在 SAP所致呼吸衰竭中腹内高压往往是主因,控制 腹内压是改善呼吸的重要环节。腹内压进行性升高的原因:
( 1 )腹膜后的坏死性渗出进行性加重、游 离腹腔大量液体积聚 ;
(2)前负荷不足,需要液体复苏恢复灌注,随着液体复苏的进行肠道、胸壁和腹壁水肿加重,导致腹内压进一步升高 ;
(3)胃肠道动力下降,呈现麻痹性肠梗阻表现,肠道内积气积液增多 ;
( 4)因为腹内压升高导致胃肠道灌注和静脉、淋巴回流受阻,进一步加剧肠道水肿和胃肠 道动力障碍,腹内压进一步升高 ;
(5)腹痛致腹壁紧张;控制腹内压是SAP 治疗过程中的关键环节,需要综合考虑引起腹内压升高的原因,针对腹高压原因进行处理,尽可能地降低腹内压及避免不恰当的治疗引起的腹内压升高,可以参照流程图 6 进行腹高压的管理 [10-11]。
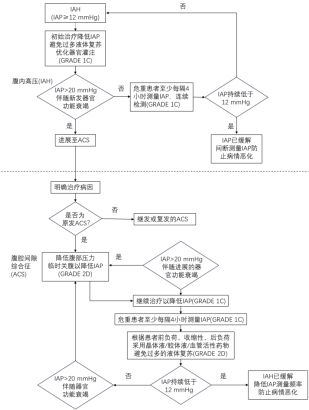
图 6 腹腔高压的临床管理流程图
与SAP相关的腹内压控制需要做到以下几点:
( 1 )胃肠减压 ;
(2)通便 ;
(3)避免过度的液体复苏,液体满足血流动力学前负荷的要求即可,一旦血流动力学稳定,液体尽可能转为平衡或负平衡,目标是满足前负荷需求的最低血容量。避免液体过度、尽快恢复组织灌注和液体及时的从正平衡切换为负平衡,是急性期控制腹内压的关键因素 ;
( 4)有效的镇痛镇静,有利于腹内压的控制和减少氧耗,SAP的多模态镇痛对腹内压的控制有帮助,硬膜外镇痛的引入可以减少全身阿片类药物的使用,控制腹内压的同时,改善了胃肠动力和胰腺灌注;
(5)监测游离腹腔积液的变化,很多患者起病时胰周渗出不多,游离腹腔积液没有或很少,但随着病情进展,腹膜后液体增多,游离腹腔积液也逐渐增多,监测游离腹腔积液,有穿刺空间时及时引流,是SAP急性期控制腹内压的有效手段;而腹膜后的液体则在急性期一般不做引流,否则易引起早期腹膜后医源性感染。但如果经过控制腹内压的系列措施腹内压仍然不能得到有效控制,仍然是腹腔间室综合征的,可以考虑临时的腹膜后引流减压,但起到减压效果后要及时拔除引流管,避免长期留置引流管,导致感染风险增加。
(6)在以上措施均无效的情况下,可以考虑临时腹腔敞开减压。但随着重症医学科脏器支持能力的提升,需要腹腔敞开减压的患者越来越少,但有少部分早期出现腹膜后大出血或者消化道穿孔的患者使得腹内压急剧升高且难以控制,仍有腹腔敞开的应用。通过腹内压的控制,以解决横膈位置上抬导致的通气问题。
同样特别重要的是监测胸腔积液的变化,SAP患者胸腔积液和肺不张会随着病情进展而进展,床旁超声的动态监测尤为重要,及时的胸腔积液引流,可以有效改善患者氧合。肺不张的原因,一方面与胸腔积液的直接压迫刺激有关,另一方面与横膈抬高及膈下刺激有关,需要适当的正压通气,经鼻高流量吸氧是很好的选择,但其缺点为提供的呼气末正压低,很多时候无法满足肺复张和氧合的需求,这时候就需要及时切换为无创正压通气或者有创通气。有效的镇痛、按病情需要适当的镇静和病情稳定后早期康复的引入,均有利于肺复张。
因为误吸引起的吸入性肺炎,要及时发现并及时进行气道清理,选择合适的氧疗措施进行呼吸支持,防治误吸后的肺部感染,遵循ARDS的非保护性通气原则。
肺梗死引起的呼吸衰竭在于及时识别,依据患者情况进行氧疗。如果出现因为肺梗死所致休克和 心搏骤停,按大面积肺梗的处理原则选择溶栓或者 ECMO 支持。肺梗死的处置重点在预防。
SAP 出现呼吸衰竭后,除针对病因处理外, 合适的呼吸支持非常重要,呼吸支持需遵循保护性 通气的大原则。液体管理、小潮气量通气、呼气末 正压的滴定、驱动压控制和跨肺压的监测都是非常 重要的。俯卧位通气的实施,对于腹腔高压的患者 有一定难度,但亦有中心在避免腹部受压的情况下 进行俯卧位通气取得较好的效果,实施过程中要注意横膈的位置变化,床旁超声监测是简便易行的方法。SAP患者非常容易出现肺不张,而且对氧合影响大,所以机械通气过程要注意肺复张。对于病情进展快,常规机械通气无法维持合适的氧合的患者,应进行静脉 - 静脉体外膜肺氧合(vein-venous ECMO,VV-ECMO),SAP 是良性疾病,其呼吸 衰竭是可逆的,通过 VV-ECMO支持使患者渡过低氧的困难期,是符合脏器支持指征的。
3 无创通气适合 SAP 患者吗?
SAP患者往往合并腹腔高压,无创通气如果患者配合不好,有可能出现气体进入消化道,导致胃肠道胀气,腹内压进一步升高,使呼吸衰竭雪上 加霜。在临床实践过程中,笔者所在单位在清醒配合患者中进行无创通气支持,取得很好的效果,很多患者避免了有创机械通气,有利于早期康复,缩短了病程、ICU 住院时间,降低了治疗费用。
实行无创通气需要注意几个事项:
( 1 )足够的人力资源,是保证无创通气顺利实施的关键,及时处理患者的不适,做好呼吸监测,保证及时的呼吸 支持模式切换,避免因为无创通气监测不足延迟气管插管 ;
(2)良好的镇痛镇静,保证患者能够安静 配合无创通气 ;
(3)留置胃管行胃肠管减压,有利于观察无创的有效性,及时发现气体大量进入胃肠道 ;
( 4 )规范的腹内压监测和处理,腹内压可控,无创通气成功率增加。如果腹内压在进行性升高,病情进展很快,尤其是在此时期还未完成液体复苏情况下,无创通气效果往往较差,要及时切换为有创机械通气,或者直接行有创机械通气。
综上所述,SAP患者出现呼吸衰竭,不单纯 是ARDS,或由很多原因造成,较为多见的仍是腹 腔高压、胸腔积液和肺不张引起的呼吸衰竭,很多情况下是多因素综合的结果。其呼吸衰竭的处理,需要针对成因进行相应处理,以及时改善氧合情况。目前临床上应用的呼吸支持手段都适合 SAP 的呼吸衰竭,但支持过程中需要注意及时的支持方式和模式切换,需要遵循肺保护性通气策略,动态的监测尤为重要。管理过程中,SAP患者腹内压的监测与控制是关键。无创通气同样适合SAP患者的呼吸支持,但支持过程中需要结合患者病情、所在病区医护和呼吸治疗师配比以及能否进行及时有效的监测来决定。
利益冲突 作者声明无利益冲突
参考文献
[1]Leppäniemi A, TolonenM, TarasconiA, et al. 2019 WSES guidelines for the management of severe acute pancreatitis[J]. World J Emerg Surg, 2019, 14: 27. DOI: 10.1186/s13017-019-0247-0.
[2]中华医学会急诊分会 , 京津冀急诊急救联盟 , 北京医学会 急诊分会 , 等 . 急性胰腺炎急诊诊断及治疗专家共识 . 中华急诊医学杂志 2021,30(2):161-172. .DOI:10.3760/cma. j.issn.1671-0282.2021.02.005.
[3]中华医学会外科学分会胰腺外科学组 . 中国急性胰腺炎诊治 指南 (2021)[J]. 中国实用外科杂志 , 2021, 41(7): 739-746. DOI: 10.19538/j.cjps.issn1005-2208.2021.07.03.
[4]Tenner S, Baillie J, DeWitt J, et al. American College of Gastroenterology Guideline: management of acute pancreatitis[J]. Am J Gastroenterol, 2013, 108(9): 1400-1415;1416. DOI: 10.1038/ ajg.2013.218.
[5] 毛恩强 , 李梦娇. 重症急性胰腺炎早期液体复苏与器官功能维护 [J]. 中华消化杂志 , 2020, 40(7): 441-443. DOI: 10.3760/cma. j.cn311367-20200415-00231.
[6]郭丰. 急性胰腺炎诊治方面的一些问题探讨 [J].中华急诊医学杂志 ,
2021, 30(8): 917-920. DOI: 10.3760/cma.j.issn.1671-0282.2021.08.001.
[7] Schepers NJ, Bakker OJ, BesselinkMG, et al. Impact of characteristics of organ failure and infected necrosis on mortality in necrotising pancreatitis[J]. Gut, 2019, 68(6): 1044-1051. DOI: 10.1136/ gutjnl-2017-314657.
[8] Johnson CD, Abu-Hilal M. Persistent organ failure during the first week as a marker of fatal outcome in acute pancreatitis[J]. Gut, 2004, 53(9): 1340-1344. DOI: 10.1136/gut.2004.039883.
[9] Matthay MA, Arabi Y, Arroliga AC ,et al.A new global definition of acute respiratory distress syndrome[J].AmJ Respir Crit Care Med, 2023, Jul 24.DOI: 10.1164/rccm.202303-0558WS.
[10]中国腹腔重症协作组 . 重症患者腹内高压监测与管理专家共识 (2020 版 )[J]. 中华消化外科杂志 , 2020, 19(10): 1030-1037. DOI:
10.3760/cma.j.cn115610-20200814-00552.
[11] Kirkpatrick AW, Roberts DJ, De Waele J, et al. Intra-abdominal hypertension and the abdominal compartment syndrome: updated consensus definitions and clinical practice guidelines from the World Society of the Abdominal Compartment Syndrome[J]. Intensive Care Med, 2013, 39(7): 1190-1206. DOI: 10.1007/s00134-013-2906-z.


