【衡道丨病例】朗格汉斯细胞肉瘤(Langerhans cell sarcoma,LCS)如何诊断?
时间:2024-11-28 12:00:37 热度:37.1℃ 作者:网络
患者病史
会诊病例,患者男性,62岁,原单位行“左侧腹股沟淋巴结”活检,病理诊断考虑霍奇金淋巴瘤。
镜下形态
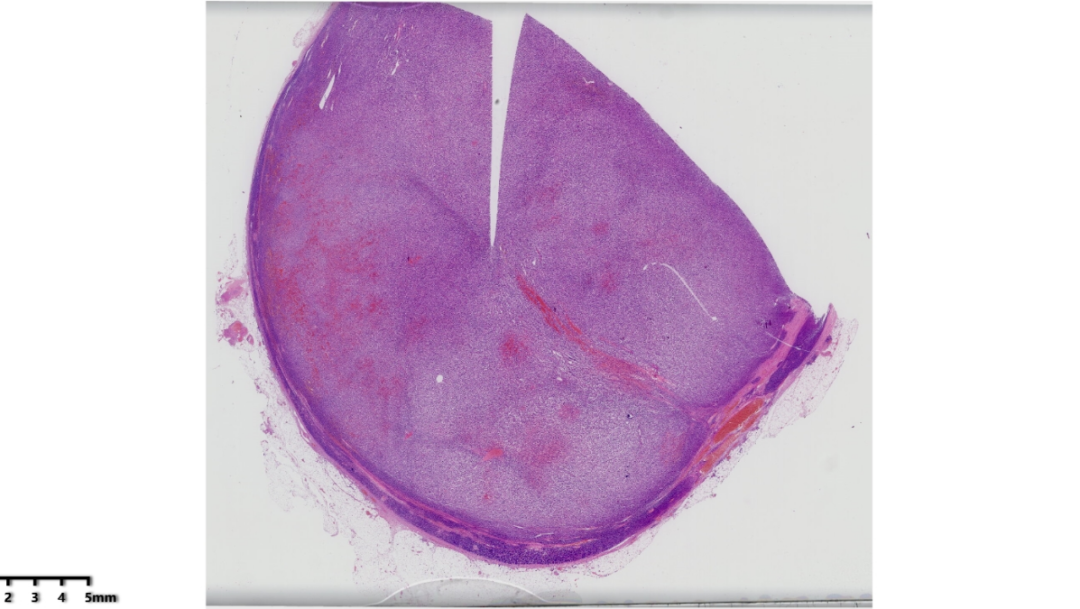
镜下可见正常淋巴结已被肿瘤组织取代,肿瘤组织弥漫性分布,周边还能看到残余的淋巴组织,部分区域可见出血
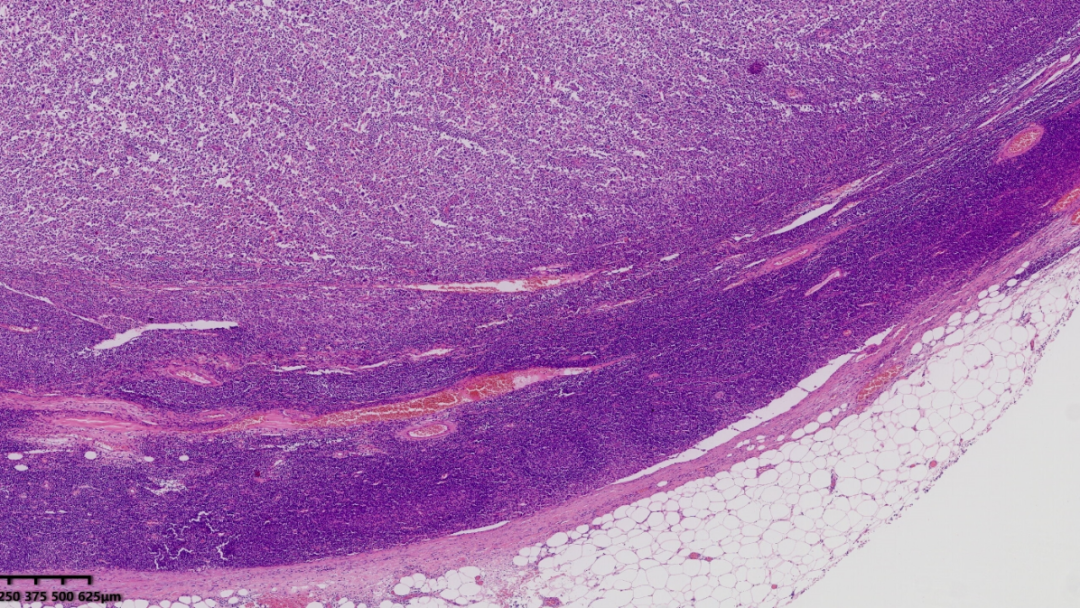
肿瘤组织与残余的淋巴组织边界稍微清楚,能看到被挤压的残存淋巴滤泡

肿瘤区域呈弥漫性分布,肿瘤细胞密度较大,但相较于淋巴组织,肿瘤区域染色较浅,说明肿瘤细胞胞浆比较多
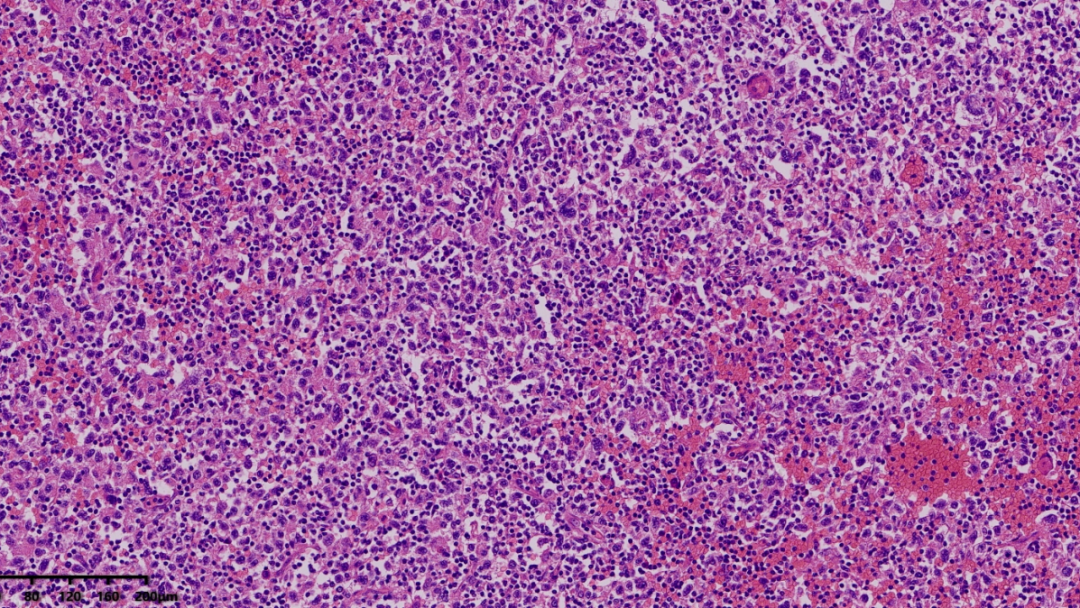
更高倍镜下,可看到在小淋巴细胞、红细胞的背景中,散在分布着一些较大的肿瘤细胞
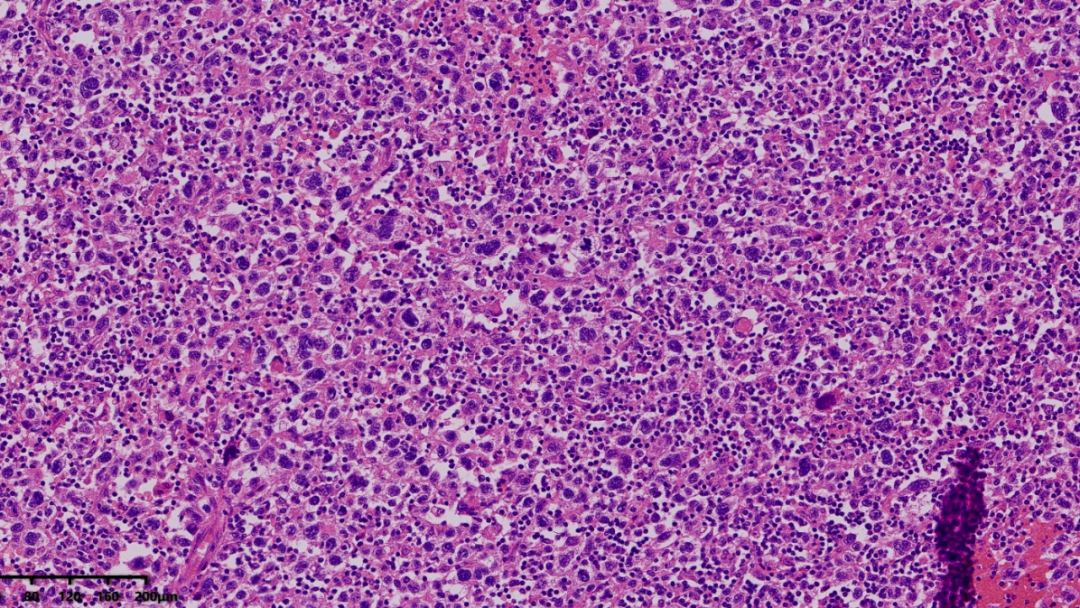
肿瘤细胞大,胞浆淡染,细胞核大多形;在背景中还可见一些嗜酸性粒细胞
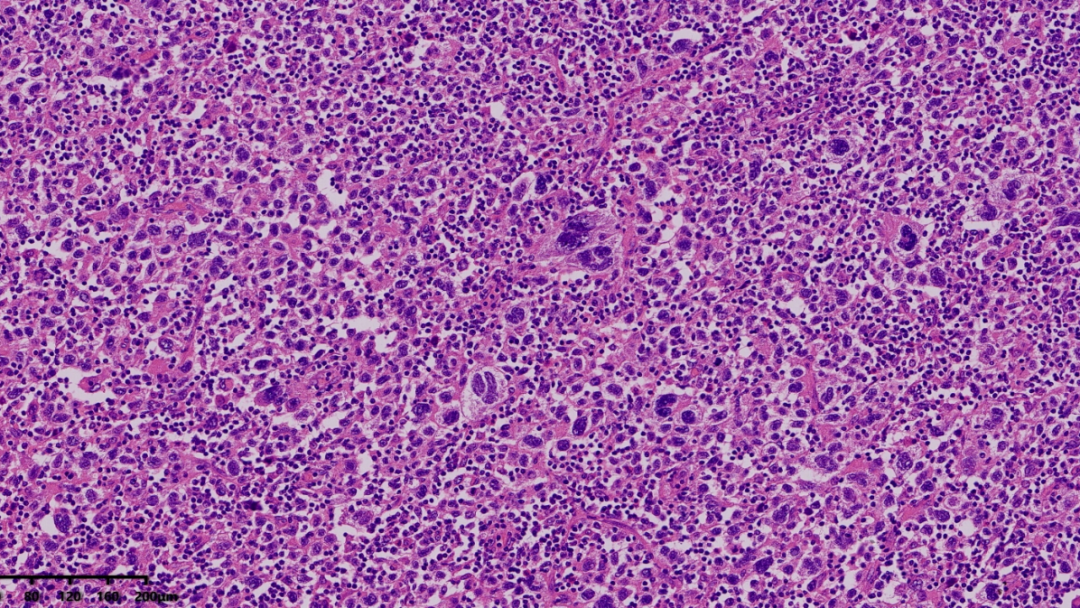
部分区域可见到双核、多核、巨核的肿瘤细胞
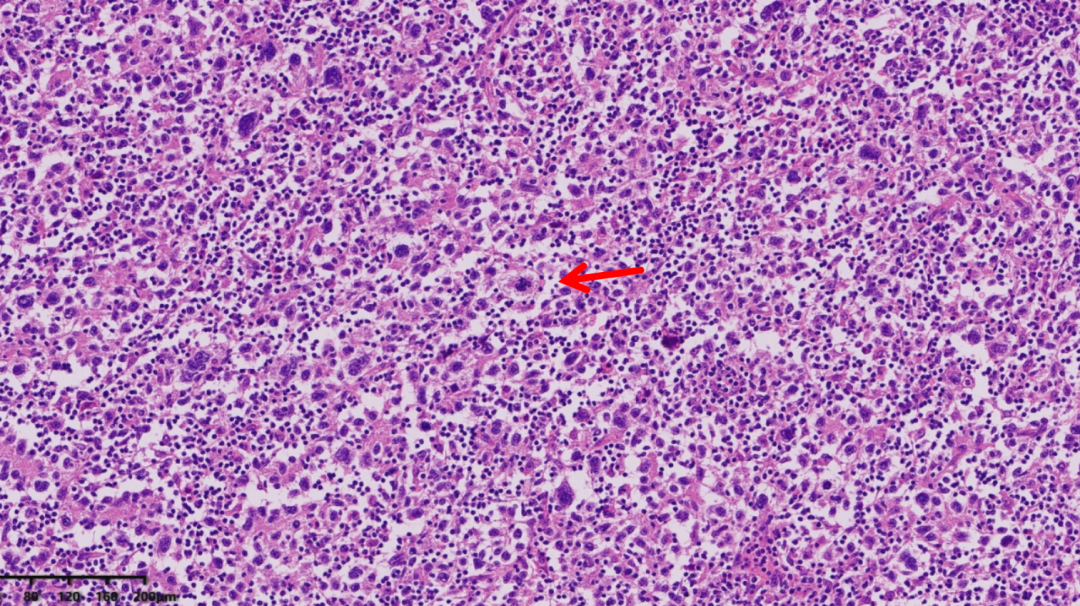
核分裂像易见
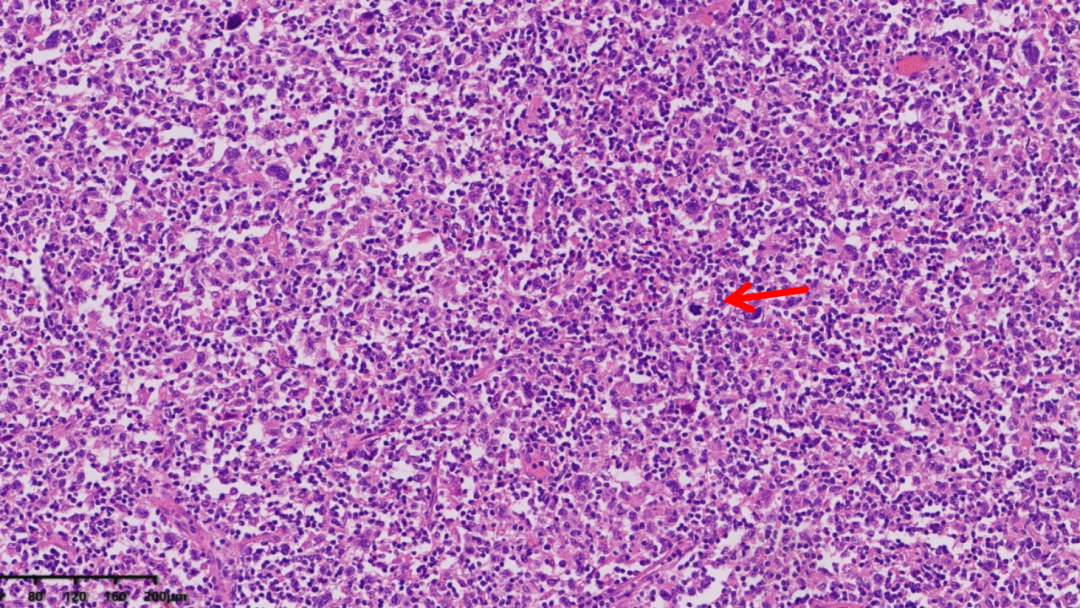
核分裂像易见
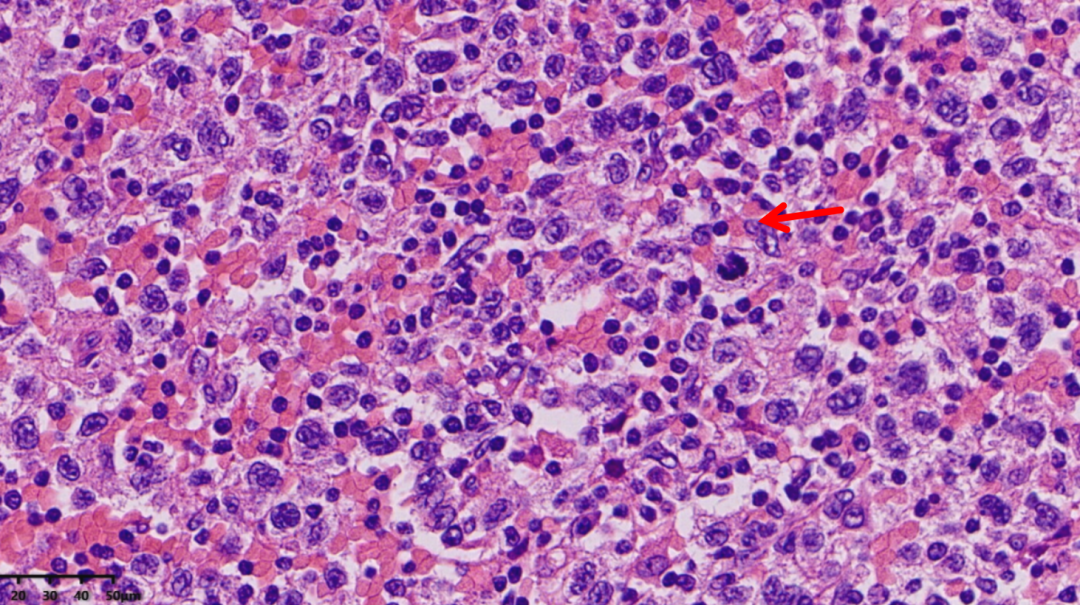
核分裂像易见
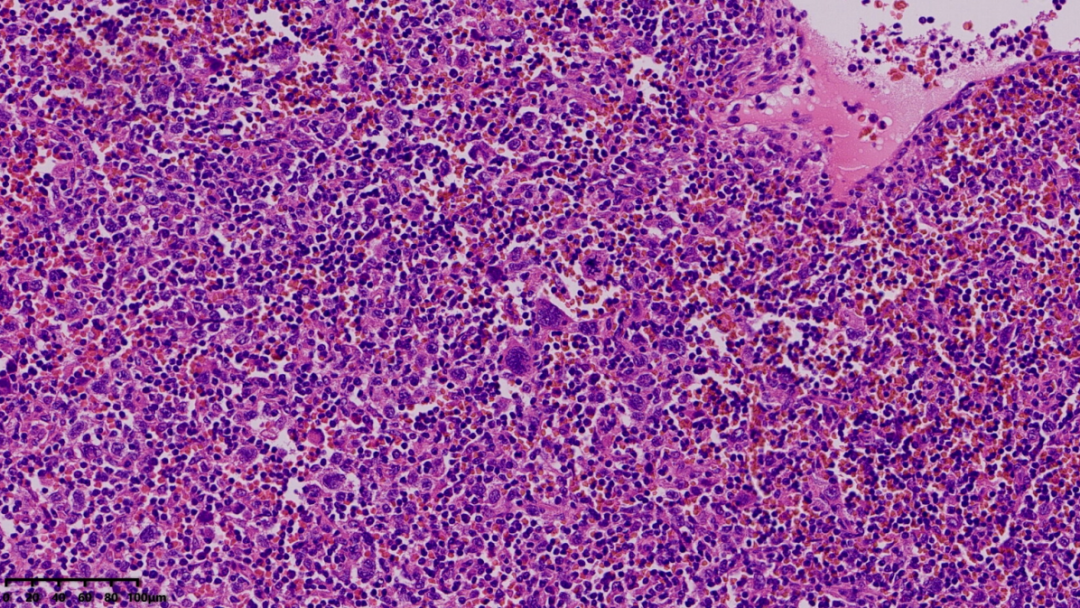
肿瘤细胞呈弥漫性分布,胞界不清,胞浆淡染,核深染,核大小不一
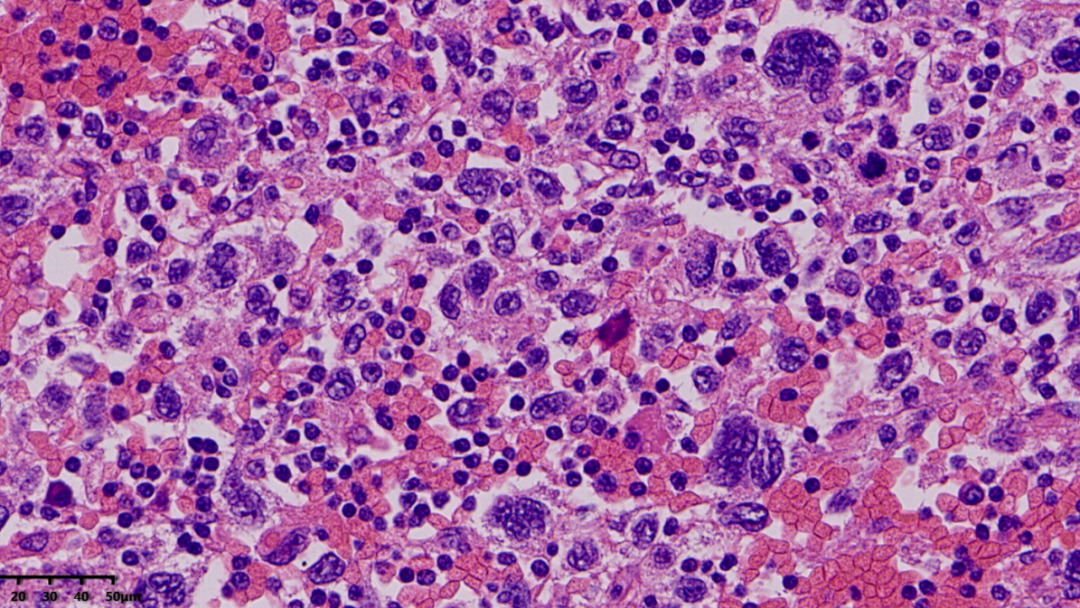
肿瘤细胞大小不一致,异型性大,细胞核膜不规则,核扭曲
免疫组化
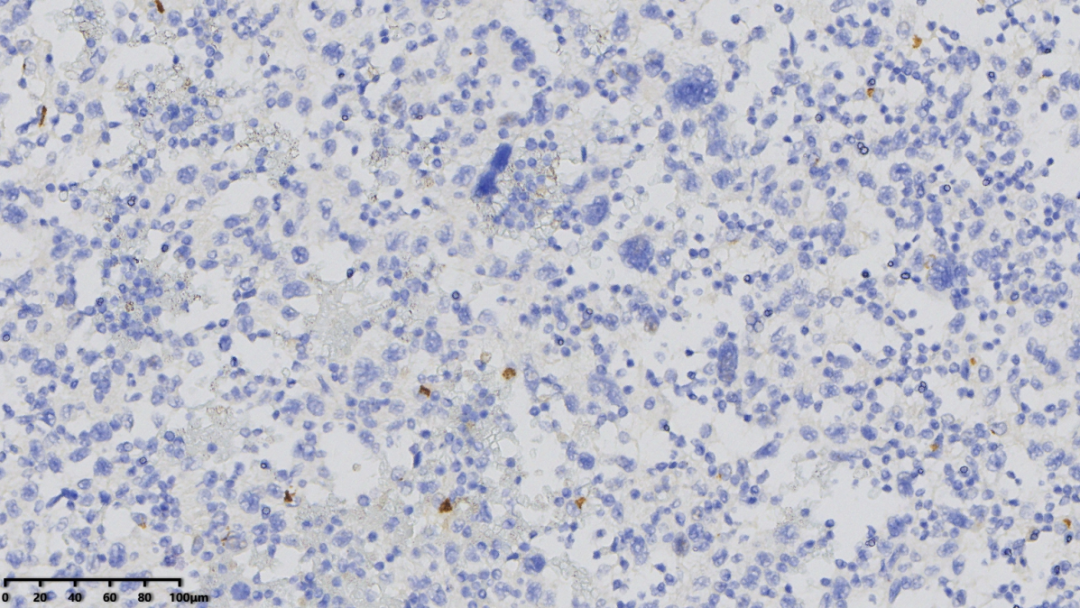
CD15(大的肿瘤细胞阴性)
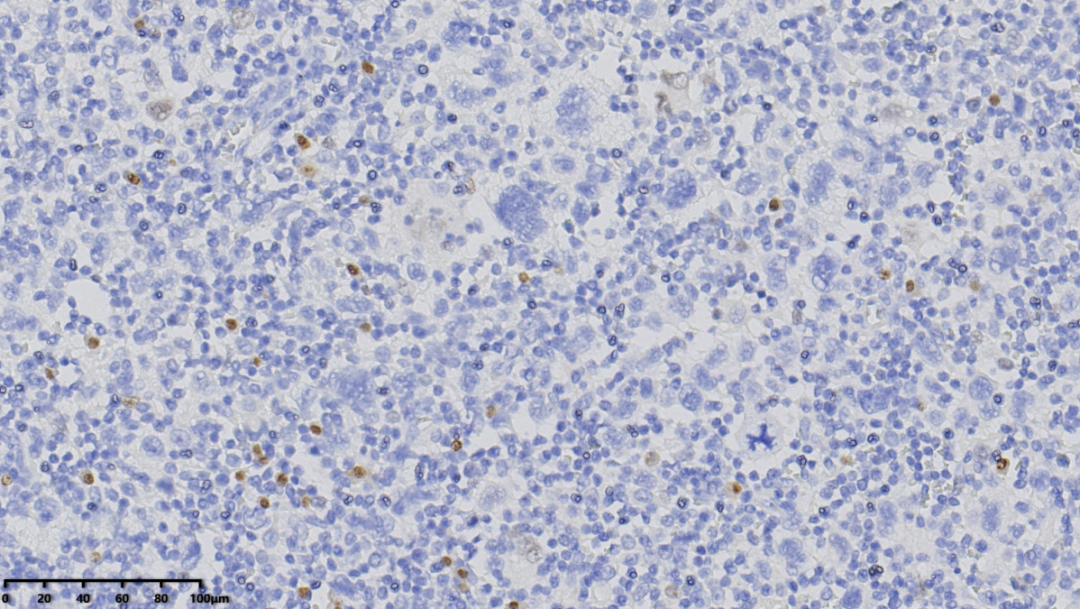
MUM-1(大的肿瘤细胞阴性)
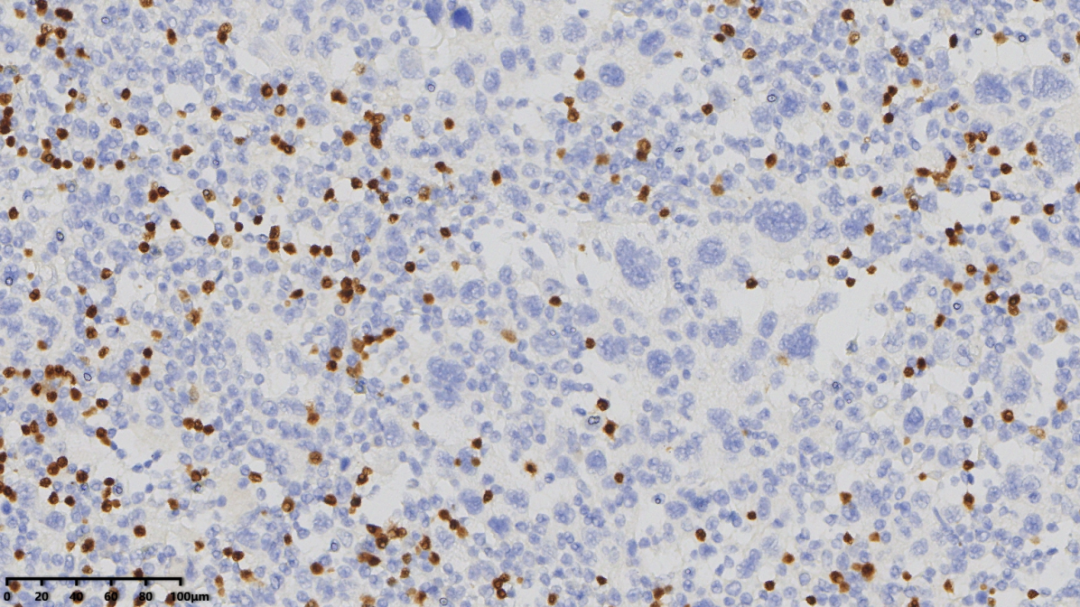
PAX-5(大的肿瘤细胞阴性)
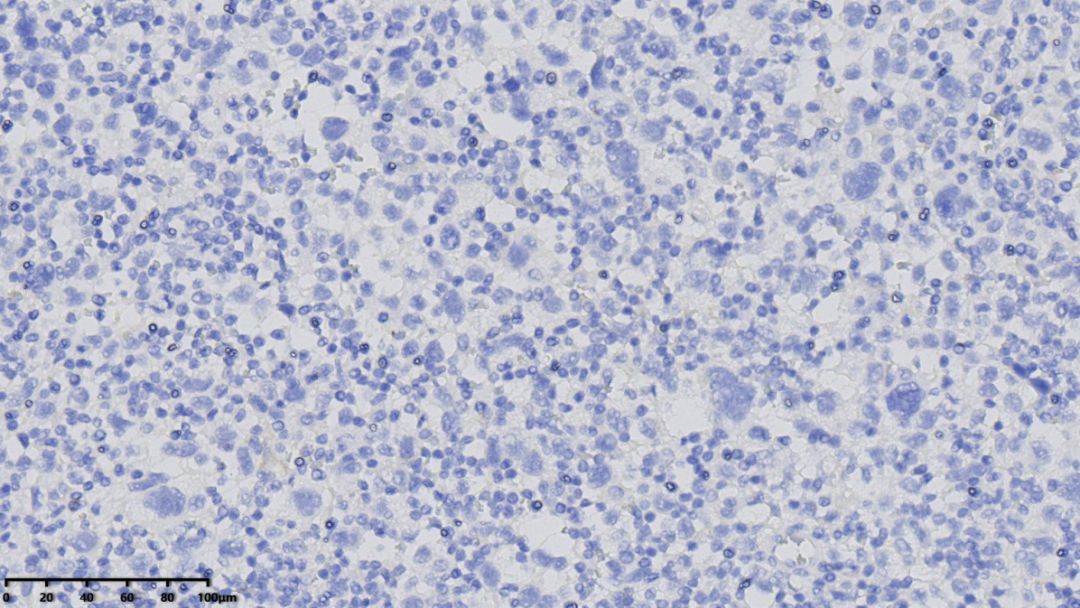
EMA(大的肿瘤细胞阴性)

CD30(部分肿瘤细胞阳性)
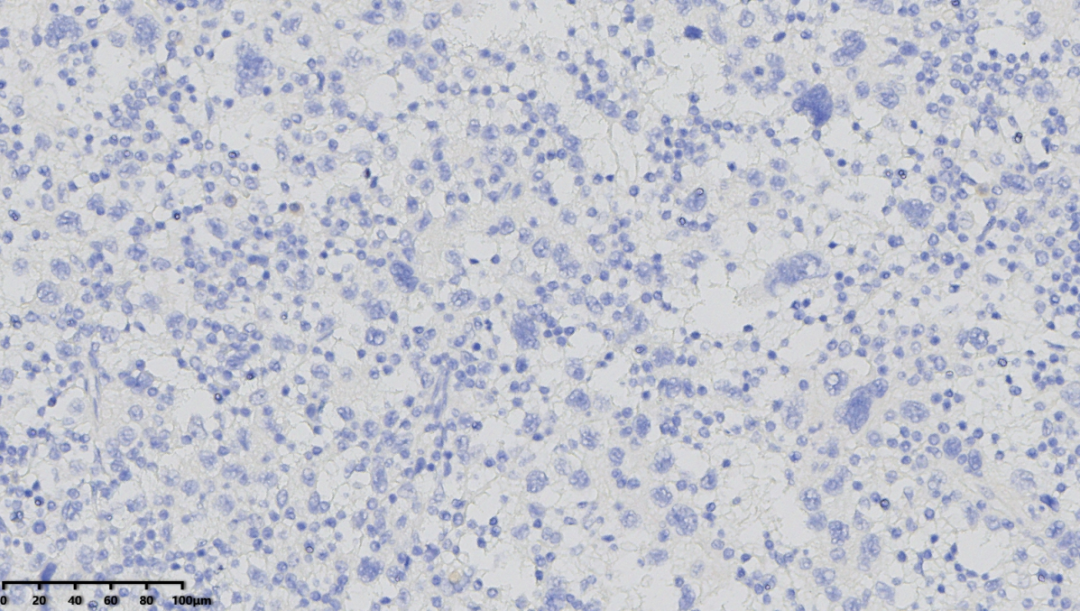
ALK(大的肿瘤细胞阴性)
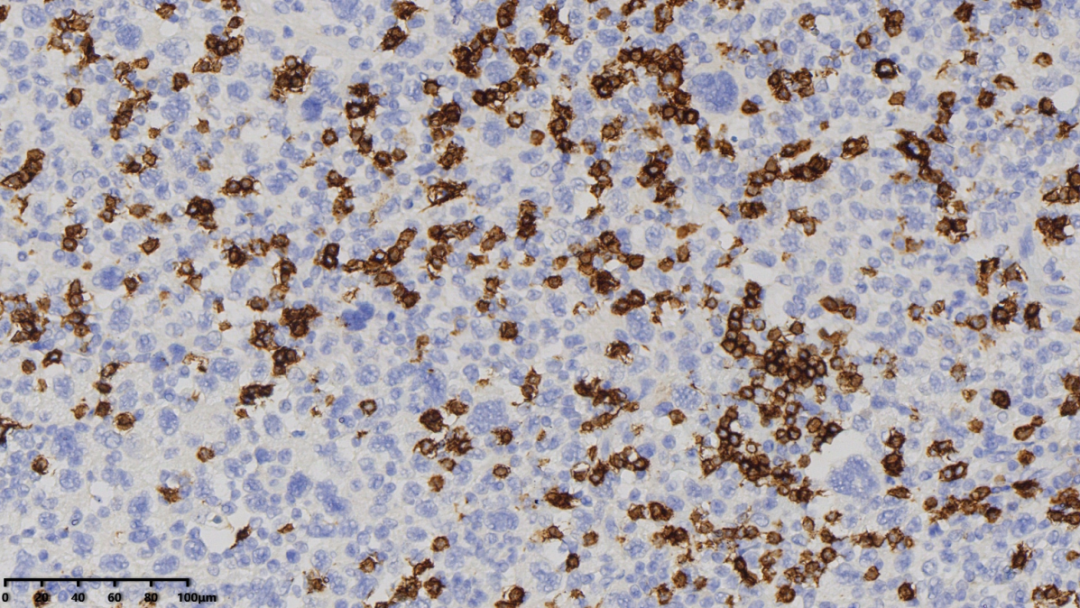
CD20(背景中淋巴细胞阳性,大的肿瘤细胞阴性)
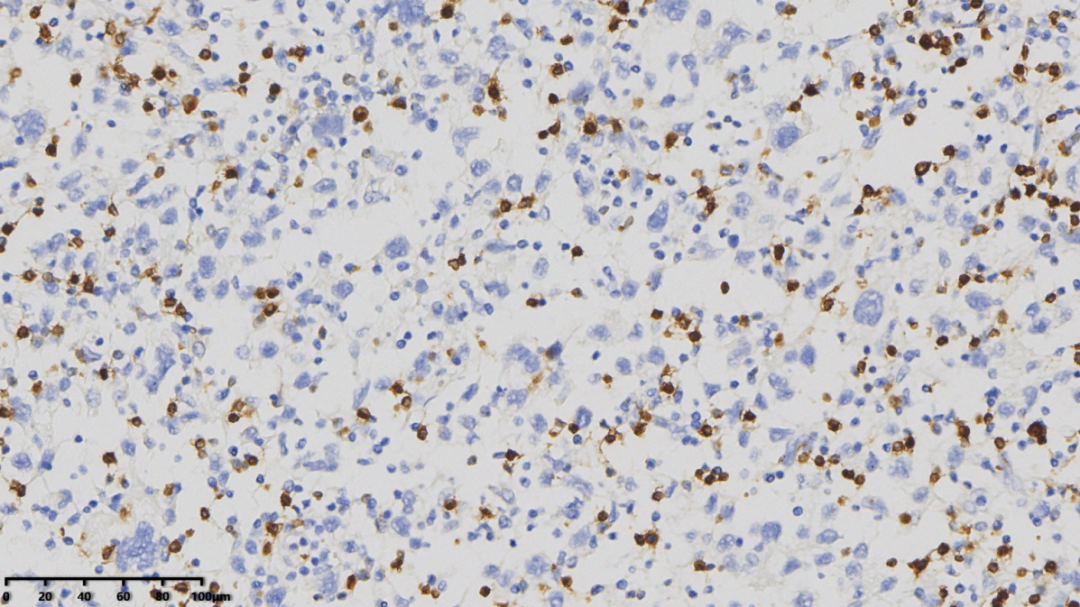
CD79a(背景中淋巴细胞阳性,大的肿瘤细胞阴性)
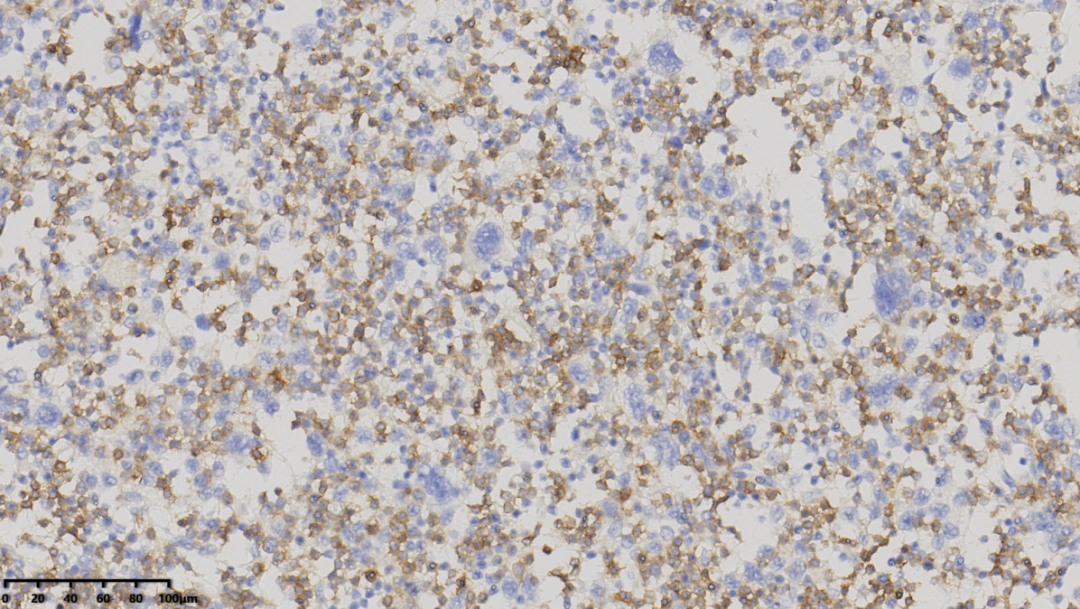
CD3(背景中淋巴细胞阳性,大的肿瘤细胞阴性)
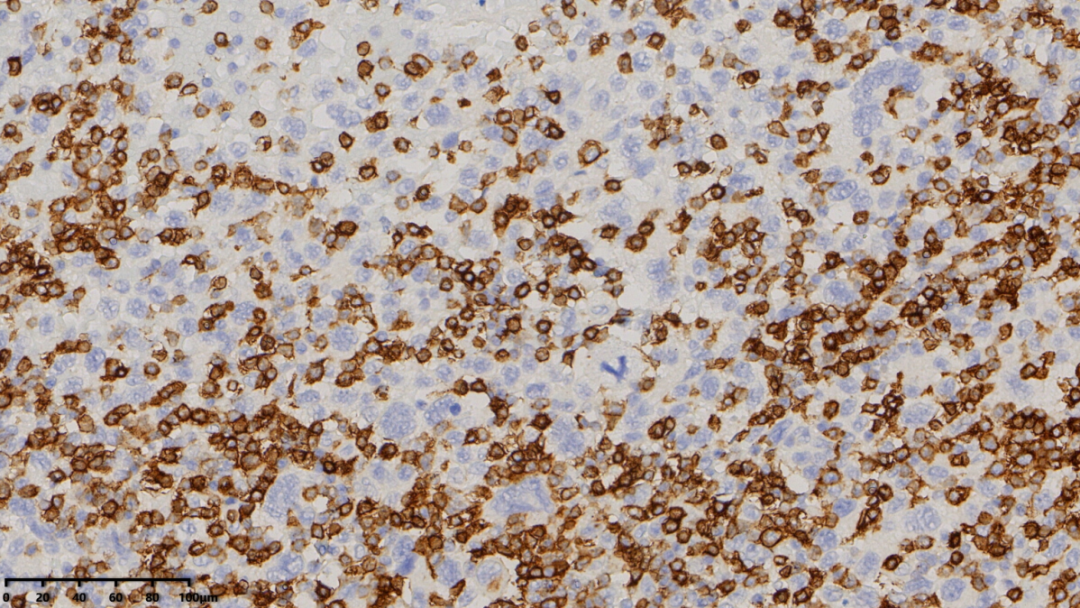
CD5(淋巴细胞阳性,大的肿瘤细胞阴性)
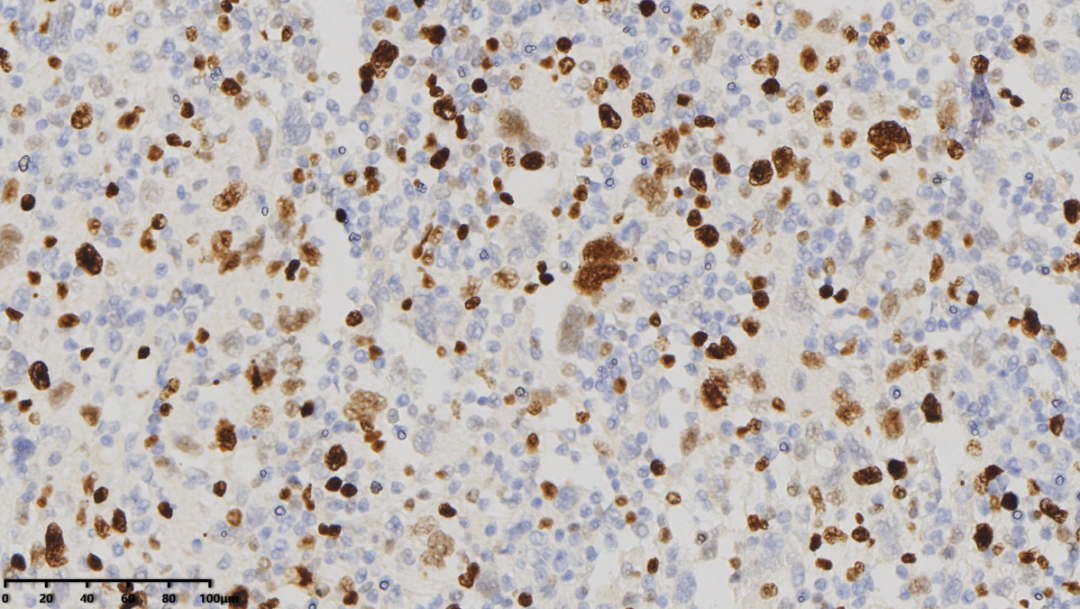
Ki-67(Ki-67,约60%)
EBER(EB病毒原位杂交阴性,无EB病毒感染证据)
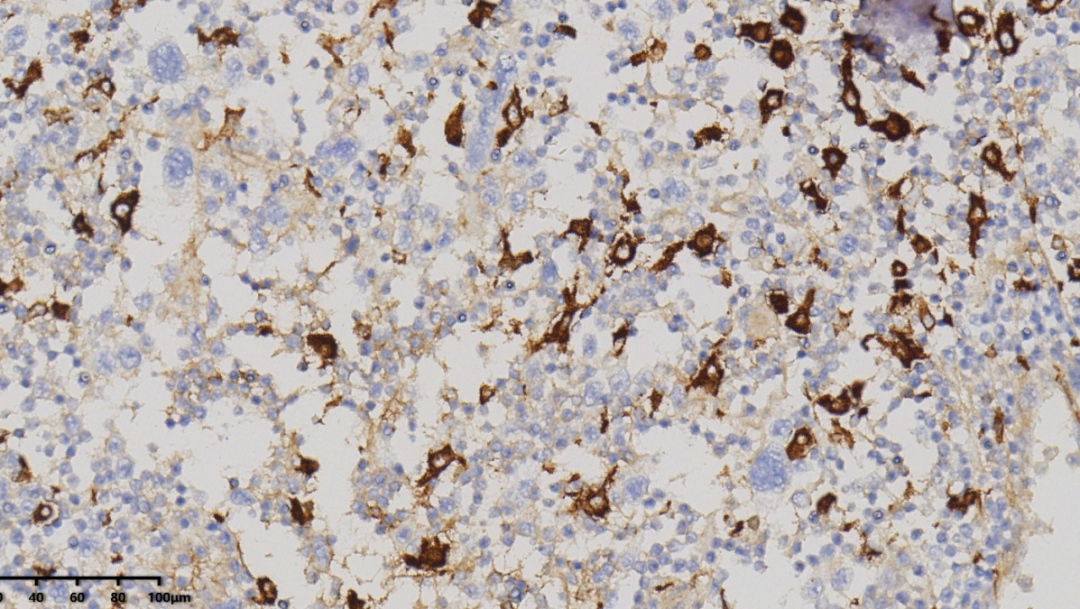
CD163(大的肿瘤细胞阴性)
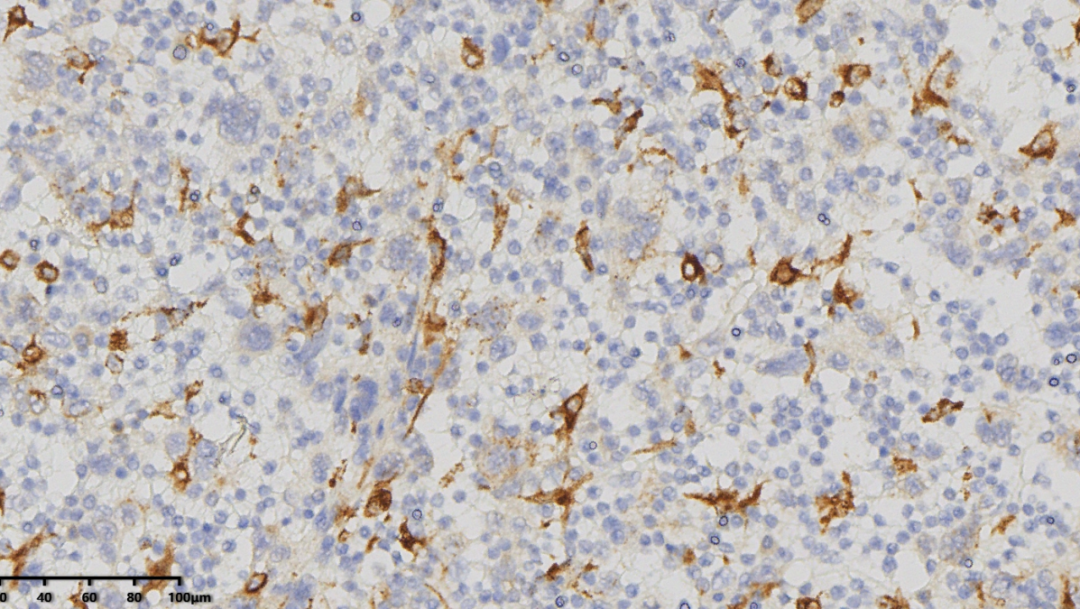
CD68(大的肿瘤细胞阴性)
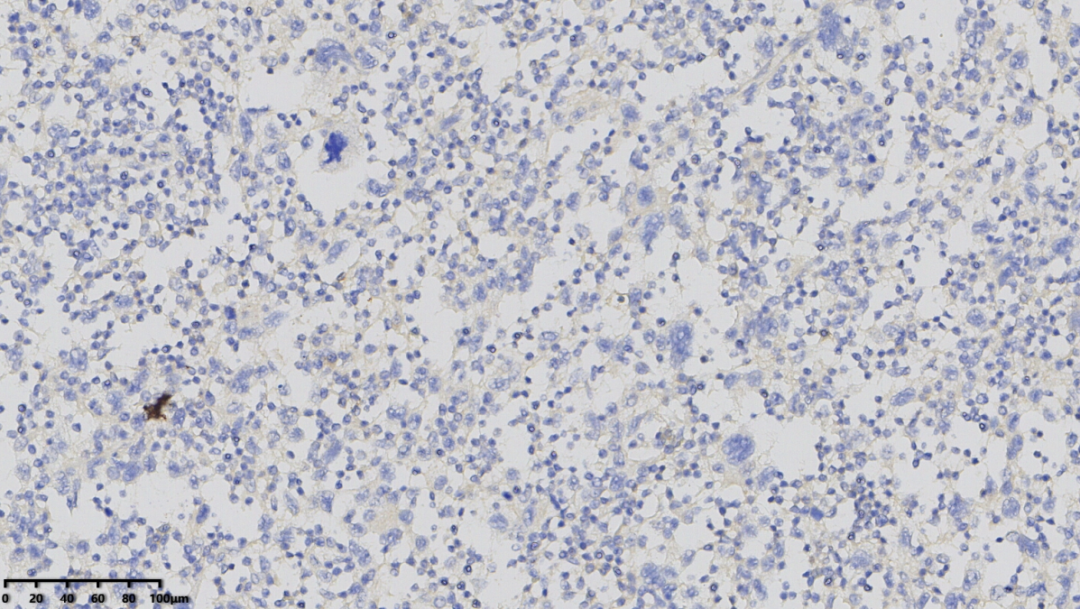
CD21(大的肿瘤细胞阴性)

CD23(大的肿瘤细胞阴性)
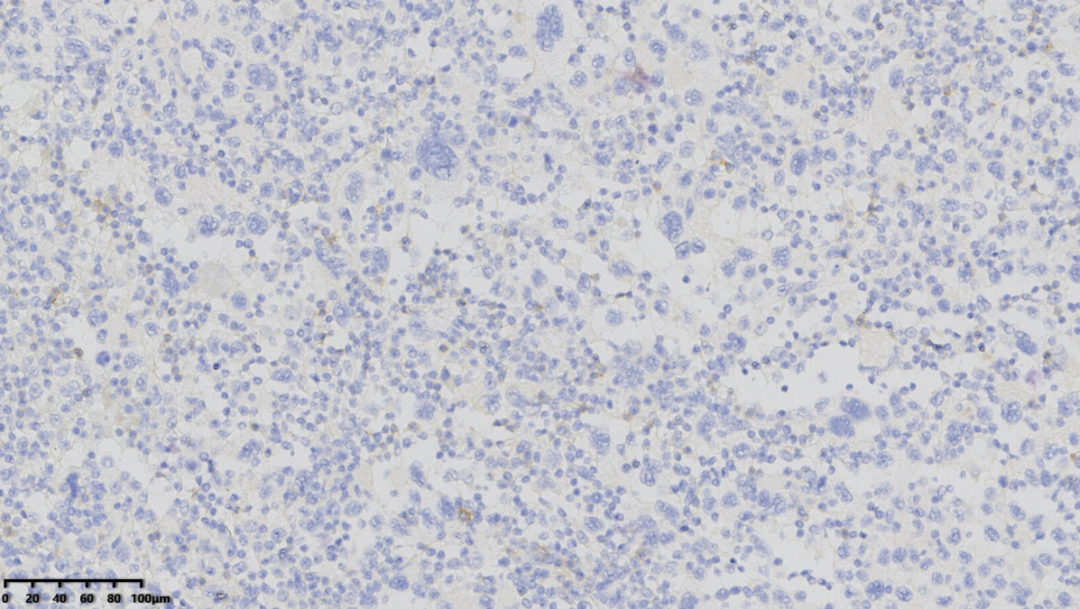
CD35(大的肿瘤细胞阴性)
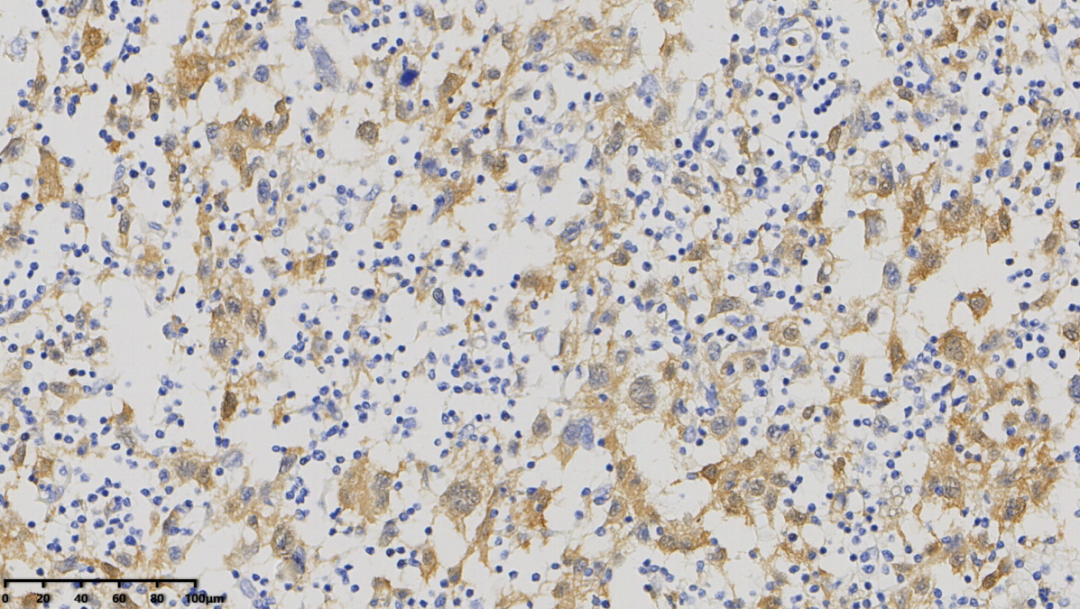
S-100(大的肿瘤细胞阳性)
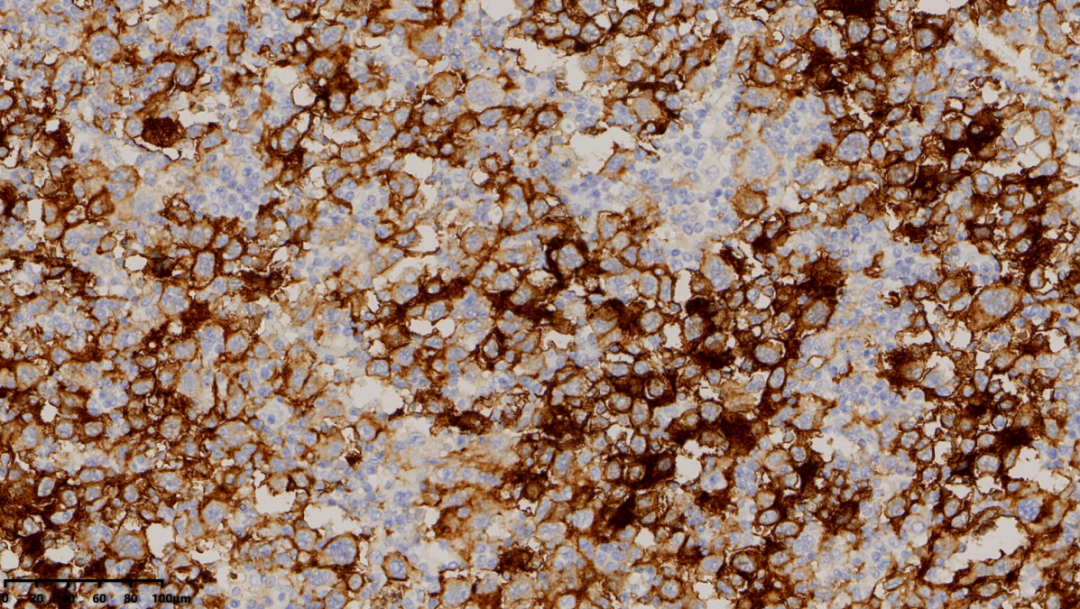
CD1a(大的肿瘤细胞阳性)
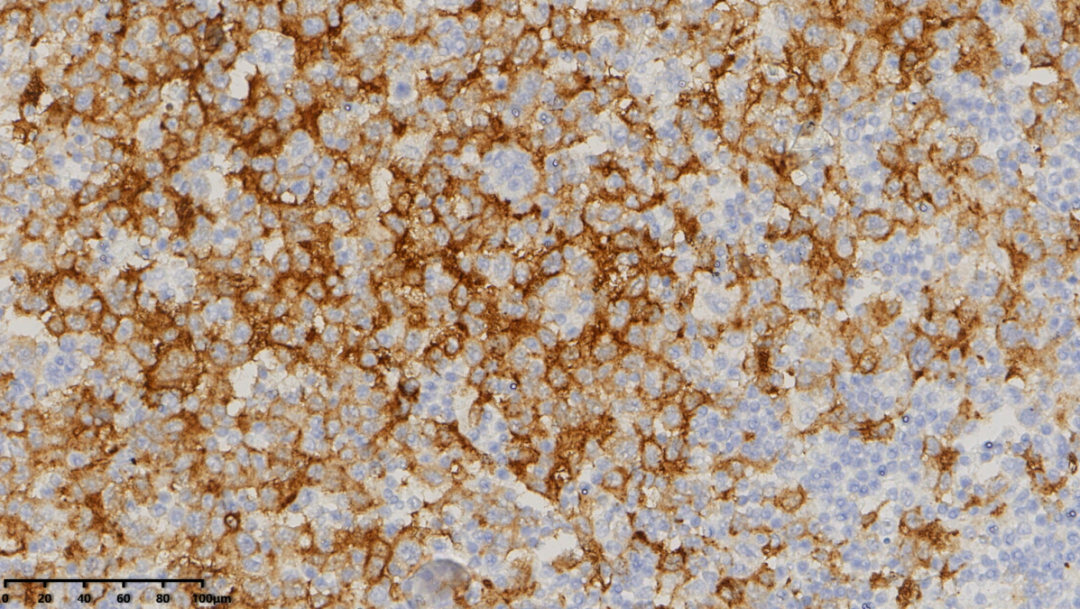
Langerin(大的肿瘤细胞阳性)
免疫组化结果汇总:
阳性:
肿瘤细胞:
CD1a(+),S-100(+),Langerin(+),Ki67(约60%+),CD30(少量+)
阴性:
肿瘤细胞:
CD21(-),CD23(-),CD35(-),CD20(-),CD79a(-),PAX-5(-),CD15(-),MUM-1(-),CD3(-),CD5(-),EMA(-),ALK(-),CD68(-),CD163(-),EBER(-)
基因检测
检测结果:未检测到BRAF(V600E)基因突变。
最终诊断
“左侧腹股沟淋巴结”:朗格汉斯细胞肉瘤(Langerhans cell sarcoma,LCS)
朗格汉斯细胞肉瘤(LCS)
定义
是一种具有朗格汉斯细胞免疫表型和高级别细胞学特征的侵袭性恶性肿瘤,又称朗格汉斯表型的恶性组织细胞增生症。可分为原发性与继发性(可由滤泡性淋巴瘤和慢性淋巴细胞白血病转化而来,可以检测到共同的分子改变)。
临床特点
流行病学: 非常罕见,略多发于成年男性,中位年龄为39岁;
主要症状:好发于皮肤、肺、骨及软组织等结外部位,可伴肝、脾、淋巴结等多器官受累,临床表现随所累及的器官系统而不同;
治疗及预后:LCS是高度侵袭性的肿瘤,预后差,病死率超过50%。目前尚无完全有效治疗方案,常手术切除后联合放疗/化疗;如有BRAF基因突变者可进行靶向治疗。
镜下形态
肿瘤细胞呈浸润性生长,呈结节状、片状分布,背景中可有嗜酸性粒细胞浸润;
肿瘤细胞多形性明显,巨核和多核细胞易见;
细胞核扭曲,核仁突出,染色质显著,部分病例中可见核沟;
病理性核分裂常见(>50个/10HPF);
淋巴结可见明显的窦性浸润;
肿瘤细胞超微结构可见Birbeck颗粒;
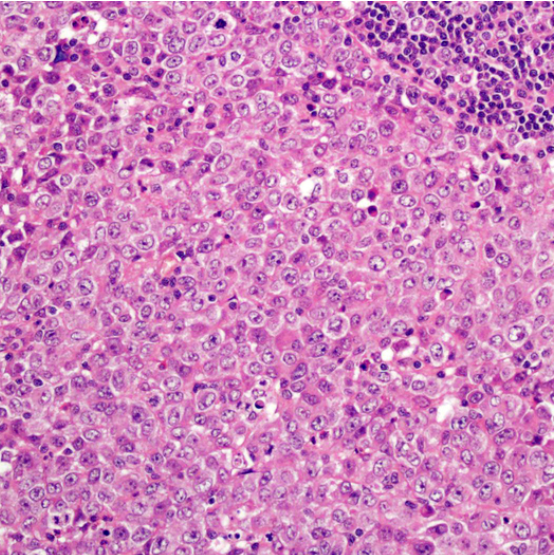
肿瘤弥漫片状分布,浸润性生长
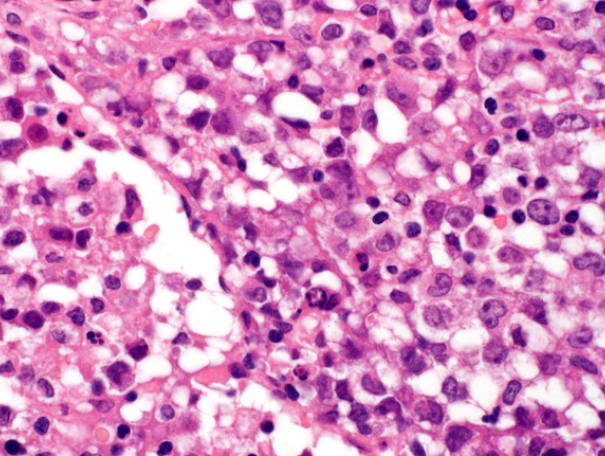
组织细胞样肿瘤细胞,背景中可见嗜酸性粒细胞
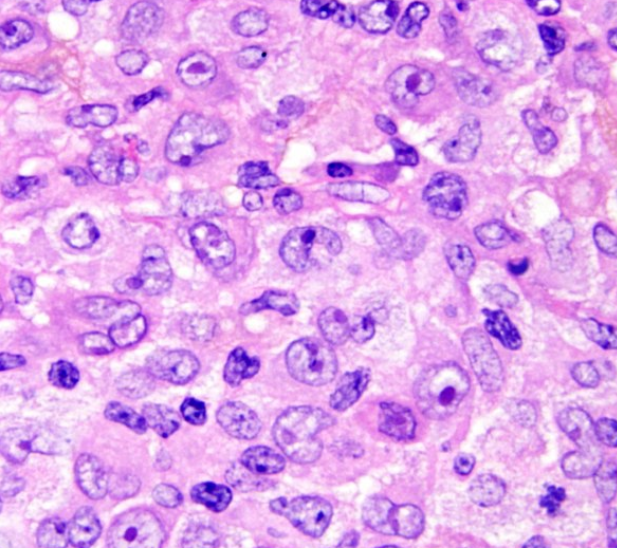
肿瘤细胞大,胞浆丰富嗜酸性,细胞核大小不一,核仁明显
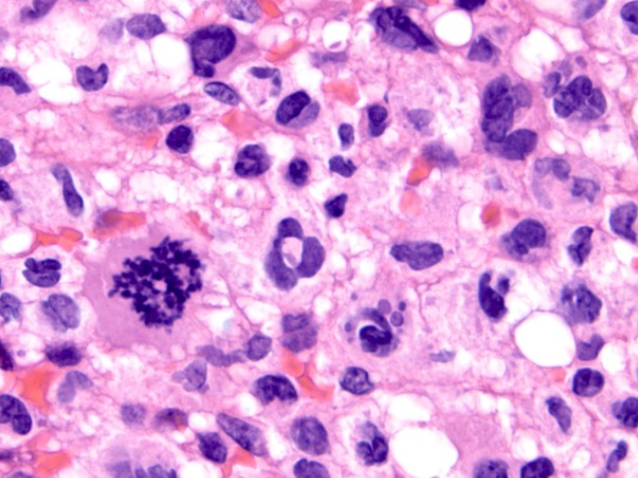
肿瘤细胞多形性,核分裂象易见
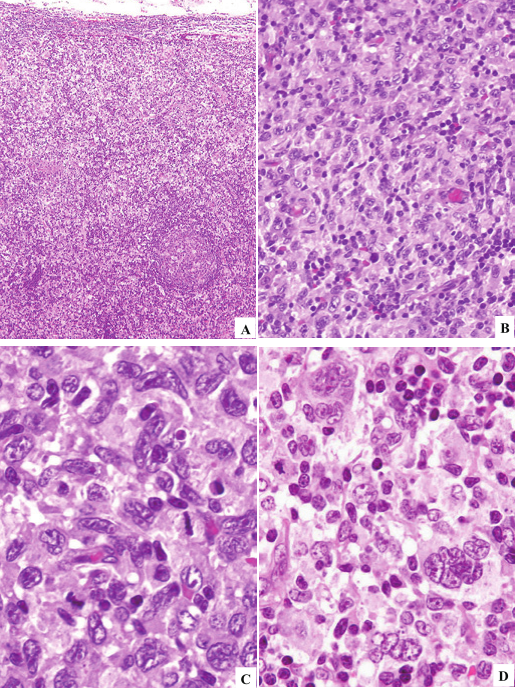
文献病例,肿瘤呈浸润性生长,肿瘤细胞多形性明显,核分裂象多见
免疫组化
CD1a、S-100、Langerin阳性,可以呈灶性表达;Ki-67增殖指数较高;另有文献报道CD56可以阳性。
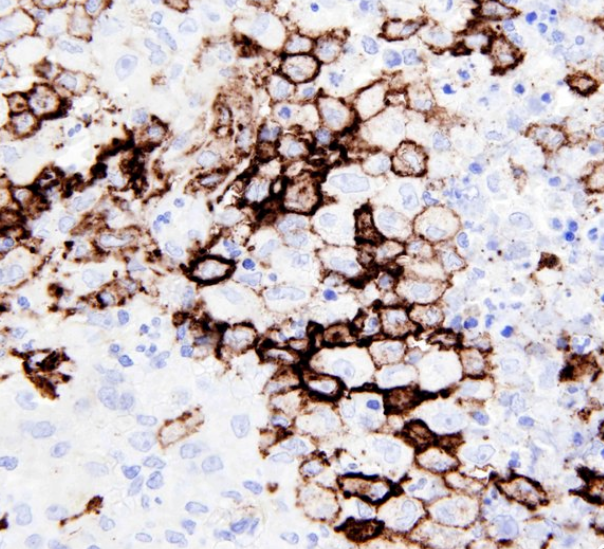
CD1a可呈灶性表达
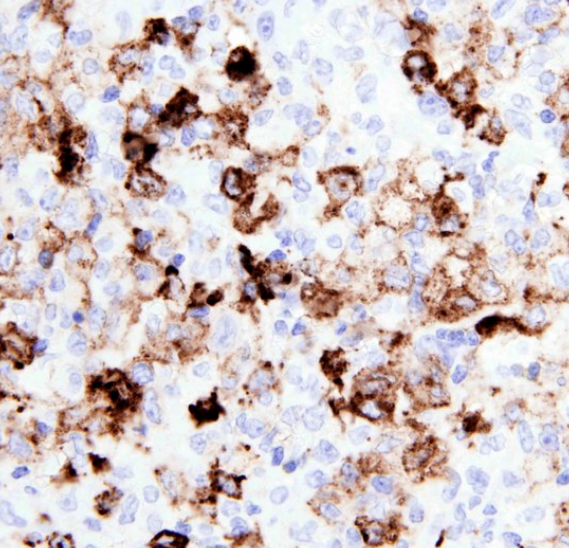
Langerin可呈灶性表达
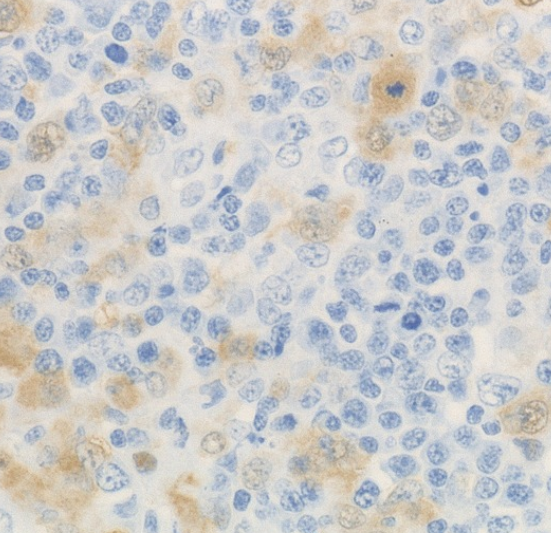
S-100免疫组化呈轻至中度表达
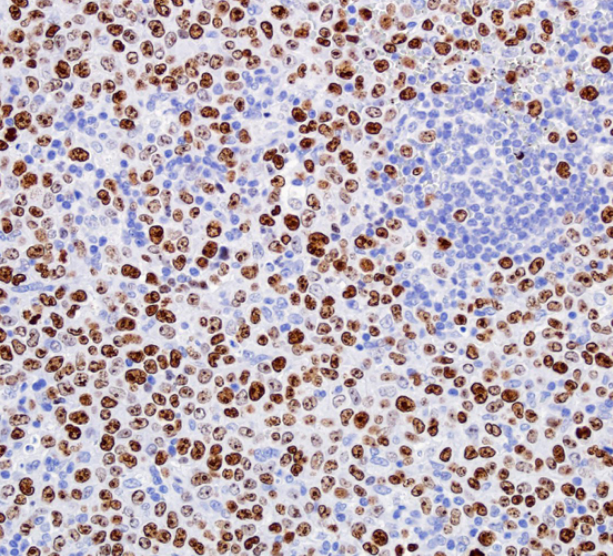
Ki-67增殖指数较高
分子及发病机制:
可能的发生机制
A.发生即为恶性肿瘤,其内无朗格汉斯细胞组织细胞增生症(LCH)的成分;
B.一开始表现为LCH,经过一个时间段的进展,逐步恶变为LCS,其内可见LCH的成分;
C.继发于其他造血系统肿瘤;
相关基因改变
MAPK通路改变(包括KRAS和BRAF基因突变)。
诊断标准
必要标准
多形性组织细胞样肿瘤细胞,呈高级别形态,核分裂象多见;CD1a、S-100、Langerin免疫组化表达,可以为灶性表达;
理想标准
临床进展快速;MAPK通路相关的分子改变。
鉴别诊断:
1.朗格汉斯细胞组织细胞增生症
肿瘤细胞形态更温和,异型性小,细胞核染色质细腻,核仁不明显,无病理性核分裂象;
免疫组化Ki-67增殖指数较低,CD56阴性。
2.组织细胞肉瘤
肿瘤细胞大,胞浆丰富嗜酸,具有泡状核,核膜可不规则,核沟少见;
免疫组化CD68、CD163阳性,CD1a、Langerin阴性。
3.滤泡性树突状细胞肉瘤
肿瘤细胞通常为梭形或卵圆形,旋涡状、巢状或席纹状排列,细胞边界不清,呈合胞体样,细胞核圆形/卵圆形,核膜清楚,核仁居中,核染色质点彩状、空泡状,部分病例可见假包涵体;
免疫组化CD21、CD23、CD35阳性,CD1a阴性。
4.经典型霍奇金淋巴瘤
于混合性炎细胞背景中可见R-S细胞,核仁大且嗜酸;
免疫组化CD30、CD15、MUM-1、PAX-5阳性,CD1a、S-100阴性。
5.间变性大细胞性淋巴瘤
肿瘤细胞圆形或者椭圆形,胞浆丰富,可见核旁空晕;
免疫组化CD30阳性,T细胞抗原阳性,部分病例ALK可阳性;S-100、CD1a阴性。
参考文献及书籍:
[1]中华病理学杂志, 2021, 50(3) : 271-273. DOI: 10.3760/cma.j.cn112151-20200625-00503
[2] Int J Hematol, 2005, 81(4):323-329. DOI: 10.1532/IJH97.04142
[3]第五版WHO淋巴造血系统肿瘤分类
[4]中华病理学杂志,2018,47 (3): 163-167. DOI: 10.3760/cma.j.issn.0529-5807.2018.03.003
[5]白血病·淋巴瘤,2018,27 (3): 188-190. DOI: 10.3760/cma.j.issn.1009-9921.2018.03.017
[6]Medicine(Baltimore),2015,94(13):e636. DOI:10.1097/MD.0000000000000636
[7]J Clin Exp Hematol,2016,56(2):109-118. DOI:10.3960/jslrt.56.109
[8]Cancer Treat Rev,2015,41(4):320-331. DOI: 10.1016/j.ctrv.2015.02.011
[9]Auris Nasus Larynx,2010,37(6):750-753.DOI: 10.1016/j.anl.2010.04.007
[10]High prevalence of BRAF V600E mutations in Erdheim-Chester disease but not in other non-Langerhans cell histiocytoses[J].Blood,2012,120(13):2700-2703
[11]刘彤华.组织细胞/树突状细胞肿瘤的分类和进展.中华病理学杂志,2005,34(6):373-374
[12]Langerhans cell sarcoma:a systematic review[J]. Cancer Treat Rev,2015,41(4):320-331. DOI:10.1016/j.ctrv.2015.02.011


