妊娠合并胎盘植入产妇行剖宫产围手术期麻醉多学科管理分析
时间:2024-12-18 23:01:50 热度:37.1℃ 作者:网络
【论著】
本研究回顾性分析近年3种类型胎盘植入产妇行剖宫产术的临床资料,总结该类产妇麻醉的围手术期管理经验,为今后该类产妇的临床麻醉管理提供参考。
1 资料与方法
纳入2017年10月至2022年4月出院诊断为“剖宫产、胎盘植入或凶险性前置胎盘合并胎盘植入”产妇的病例资料92例,根据胎盘植入程度分为粘连型组(A组,19例)、植入型组(B组,43例)、穿透型组(C组,30例)。
记录产妇一般情况(年龄、身高、体重、孕次、产次、孕周)、麻醉方式、术前腹主动脉球囊和(或)输尿管支架放置情况、手术时长、住院时间、出血量、手术前后纤维蛋白原(FIB)丢失量、术中输入血制品(悬浮红细胞、新鲜冰冻血浆、自体血、FIB、凝血酶原复合物、氨甲环酸)情况、产妇预后[切除子宫情况、重症监护治疗病房(ICU)入住率]及新生儿情况(身长、体重、Apgar评分)。
2 结果
2.1 3组产妇一般情况比较
3组产妇年龄、身高、体重、孕次、产次差异无统计学意义(均P>0.05)。与A组比较,C组产妇孕周较短(q=2.49,P=0.014),B组差异无统计学意义(P>0.05)。
2.2 3组产妇麻醉方式比较
A组椎管内麻醉(腰硬联合麻醉)18例(94.74%)、全麻1例(5.26%),无复合麻醉;B组椎管内麻醉40例(腰硬联合麻醉37例、连续蛛网膜下腔麻醉1例、单次蛛网膜下腔麻醉1例、硬膜外麻醉1例)(93.02%)、全麻2例(4.65%)、复合麻醉1例(2.33%);C组椎管内麻醉(腰硬联合麻醉)22例(73.33%)、全麻2例(6.67%)、复合麻醉6例(20.00%)。与A组比较,B组、C组产妇椎管内麻醉比例较低(均P<0.05),全麻比例较高(均P<0.05)。
2.3 3组产妇术中情况比较
与A组比较,C组产妇手术时长、住院时间较长(均P<0.05),输尿管支架放置率较高(P<0.05),B组、C组产妇出血量较多(均P<0.05)、腹主动脉球囊放置率增加(均P<0.05)。与B组比较,C组产妇手术时长、住院时间较长(均P<0.05),出血量较多(P<0.05),腹主动脉球囊放置率、输尿管支架放置率较高(均P<0.05)。3组产妇手术前后FIB丢失量差异无统计学意义(均P>0.05)。见表1。
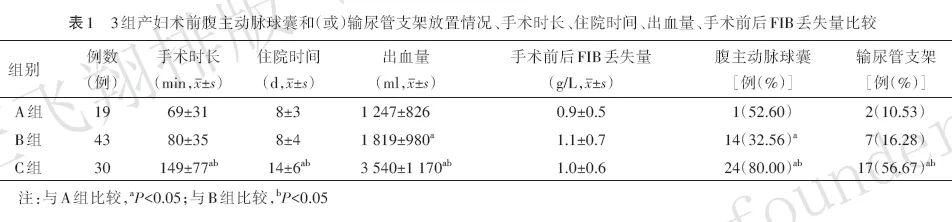
2.4 3组产妇术中输入血制品情况比较
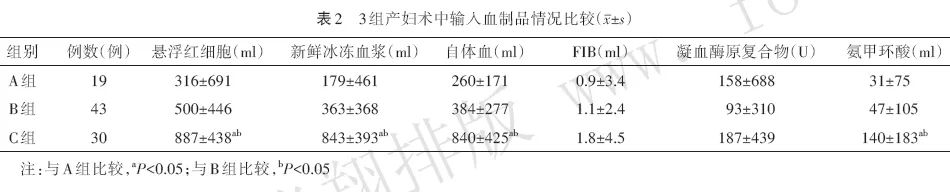
与A组比较,C组产妇输入悬浮红细胞、新鲜冰冻血浆、自体血、氨甲环酸较多(均P<0.05);与B组比较,C组产妇输入悬浮红细胞、新鲜冰冻血浆、自体血、氨甲环酸较多(均P<0.05)。3组产妇输入FIB、凝血酶原复合物差异无统计学意义(均P>0.05)。见表2。
2.5 3组产妇预后和新生儿情况比较
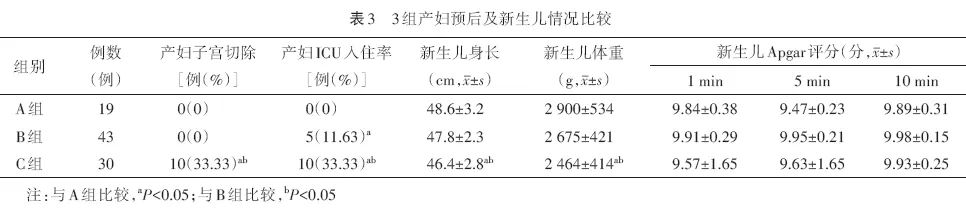
与A组比较,C组新生儿身长较短、体重较轻(均P<0.05),产妇子宫切除率较高(P<0.05),B组、C组产妇ICU入住率较高(均P<0.05)。与B组比较,C组新生儿身长较短、体重较轻(均P<0.05),产妇子宫切除率、ICU入住率较高(均P<0.05)。3组新生儿Apgar评分差异无统计学意义(均P>0.05)。见表3。
3 讨论

本研究中,B组产妇出血量1 818 ml,C组出血量3 540 ml,低于国外报道,与国内领先水平相近。本研究中,B组无子宫切除产妇,10例子宫切除产妇全部来自C组,B组、C组出血量、子宫切除率明显低于国外报道,在国内外均处于较高水平,这得益于产科医师术前评估精准、麻醉科医师在围手术期成功地把控处理及其他科室的精诚合作。现将围手术期麻醉多学科管理经验总结如下:
3.1 术前评估与准备
胎盘植入产妇围生期时常出现严重出血,甚至会导致弥散性血管内凝血而危及产妇生命,因此,充分的术前评估尤为重要。本研究中,所有产妇术前均行彩色多普勒超声检查,92例产妇中,89例术前诊断胎盘植入并按彩色多普勒超声检查和剖宫产病史进行量化评分和等级划分,术中再根据植入实际情况完善评估,且术前均根据产妇病情组织产科、麻醉科、妇科、输血科等相关科室进行多学科会诊,制定详细的诊疗方案,而麻醉医师需综合多科决议,制定最佳麻醉方案。
3.2 麻醉方式的选择
妊娠合并胎盘植入产妇麻醉方式的选择尤为重要。本研究中,A组、B组椎管内麻醉的比例分别为94.74%、93.02%,高于C组;与A组、B组比较,C组全麻的比例及复合麻醉比例均较高,但C组中28例产妇开始选择腰硬联合麻醉方式,后仅有6例中转全麻,其余22例全程腰硬联合椎管内麻醉,因此C组中转全麻比例低于文献报道,而C组椎管内麻醉比例73.33%仍远高于同行报道。尽管目前胎盘植入产妇剖宫产的麻醉选择仍有争议,但本研究结果提示:术前综合评估产妇情况,灵活地采取胎儿娩出前以腰硬联合椎管内麻醉为主、胎儿娩出后视情况而定的麻醉方案是最有利于产妇病情的。本研究中采用的腰硬联合麻醉可以提供满意的肌松和完善的镇痛效果,在实施麻醉前已充分做好全麻准备,术中视情况辅以血管活性药维持血流动力学稳定的前提下,所有入组产妇无一例麻醉失败,说明完善的腰硬联合麻醉也可以独当一面;在本研究3组产妇中均占主导地位,因此北京妇产医院胎盘植入剖宫产术目前仍以腰硬联合麻醉为主。
3.3 术中液体治疗
目前对于产科患者的输血比例尚未达成共识,本研究中输入红细胞与新鲜冰冻血浆的比值>1∶1;与A组比较,B组输入红细胞、新鲜冰冻血浆、氨甲环酸增加,但差异无统计学意义,C组输入红细胞、新鲜冰冻血浆、氨甲环酸增加,差异有统计学意义;与B组比较,C组输入红细胞、新鲜冰冻血浆、氨甲环酸增加,差异有统计学意义。说明随着胎盘植入病情加重、出血量增加,术中输血量也随之增加。
3.3.1 自体血回输的应用
近年来北京妇产医院坚持在妇科及危重产科产妇中采用术中自体血回输(IOCS)。本研究中,92例产妇均采用IOCS,且在使用IOCS时采用白细胞过滤器处理除去大部分羊水成分,产妇均无并发症发生。与A组比较,C组输入自体血较多,差异有统计学意义;而B组自体血输入量虽增多,但差异无统计学意义。说明临床抢救中随着病情加重,自体血输入量因出血量增加而增加,由于输入自体血一方面可以减少异体血输入量,节约血制品用量,另一方面,可减少异体血输入引起的不良反应,值得临床推广。
3.3.2 FIB丢失
本研究中,3组产妇手术前后FIB丢失量差异没有统计学意义,可能与术中及时补充血浆、FIB等血制品有关,但正如同曾鸿等的观点所示,在实际工作中,产妇在孕后期处于高凝状态,往往FIB较高,而大出血时对FIB的降低更敏感,FIB<2 g/L预示着产后出血已经很严重,应引起高度重视。
3.4 介入等术前干预
北京妇产医院常采用腹主动脉球囊术,本研究术前共有39例(42.4%)产妇放置腹主动脉球囊,与A组比较,B组腹主动脉球囊放置率较高;与B组比较,C组腹主动脉球囊放置率较高;与A组、B组比较,C组输尿管支架放置率较高;说明随着病情加重,术中腹主动脉球囊和输尿管支架放置率也随之增加。赵先兰等、袁唯佳和何开华认为,术前放置腹主动脉球囊的产妇术中出血量减少、子宫切除率下降;与本研究结论一致。尽管C组的新生儿身长、体重低于A组、B组,但3组新生儿Apgar评分差异没有统计学意义。与A组比较,B组、C组产妇ICU入住率较高;与B组比较,C组产妇ICU入住率较高,差异有统计学意义;即胎盘植入程度越重,产妇ICU入住率越高。本研究中无母婴死亡病例。
综上所述,胎盘植入产妇围手术期管理措施包括:高度重视产妇术前准备、积极组织多学科会诊、根据病情制定精准完善的麻醉预案、术中精细化管理、注意维持产妇酸碱平衡与内环境稳定。
国际麻醉学与复苏杂志,2024,45(11):1169-1174 .
DOI:10.3760/cma.j.cn321761-20240526‑01152


