【柳叶刀血液学】综述:新诊断成人B细胞急性淋巴细胞白血病的一线治疗
时间:2024-12-12 15:01:05 热度:37.1℃ 作者:网络
成人ALL的一线治疗
由于对急性淋巴细胞白血病(ALL)生物学特性的深入了解、MRD定量方法的发展实现精准风险分层、采用当代儿童样方案(paediatric-inspired regimens,PIR)、将酪氨酸激酶抑制剂(TKI)纳入费城染色体(Ph)阳性ALL的治疗,以及在一线治疗中引入免疫疗法,成人新诊断B细胞急性淋巴细胞白血病(B-ALL)的治疗在近十年取得相当大的进展。然而与儿童相比,成人ALL的预后仍较差,治疗失败率、治疗相关发病率和死亡率均较高。同时,移植巩固治疗仍广泛用于首次完全缓解期高危成人ALL。
《The Lancet Haematology》近日发表综述,总结了新诊断成人ALL的治疗新进展,重点关注 B-ALL的一线决策以及如何最好地实现个性化治疗。

年轻Ph阴性B-ALL的一线治疗
尽管疾病生物学是成人ALL预后不良的关键因素,但该年龄段患者以往使用的治疗方案同样不足以实现治愈。对于 15 至 20 岁ALL患者,采用儿童样方案优于其他其他方案,因此后续开展单中心和多中心前瞻性研究,旨在探究其在年轻患者(约 30-59 岁)中的安全性和疗效。一般认为儿童样方案在年轻成人中可行,早期治疗相关死亡率(0-5%)和缓解期死亡率(1-8%)较低,5 年总生存率较高(60-78%)。绝对获益随年龄增长而减少,但仍存在获益。然而由于缺乏儿童样方案之间相互比较甚至与传统成人方案比较的随机研究,导致仍存在争议和缺乏共识。美国仍广泛使用成人型方案,但在欧洲,2024年初发表的ELN指南已就明确支持儿童样方案达成共识。改良的儿童样方案的年龄上限尚有争议,一般介于30 岁到 59 岁甚至更高,但需调整和减少剂量。
超分割环磷酰胺-长春新碱-多柔比星-地塞米松(HCVAD)是美国成人ALL患者广泛采用的方案,该方案是在 MD 安德森癌症中心(MDACC)开发,采用交替的高剂量强化多药化疗方案,不使用门冬酰胺酶。许多临床医生更倾向于使用 HCVAD,因其肝毒性、胰腺炎和血栓并发症较少。患者必须定期住院接受 HCVAD 治疗,其比儿童样方案更具骨髓抑制性,并且包括更高剂量的蒽环类药物,因此感染性并发症可能更高。在一项单中心研究中,HCVAD 与儿童样方案治疗15-40 岁年轻新诊断成人ALL患者的结局相似。在过去十年中,针对不同的ALL患者群体而对 HCVAD 进行了许多修改,包括在加入酪氨酸激酶抑制剂(TKI;在Ph 阳性ALL中)、抗 CD20 单克隆抗体、奥加伊妥珠单抗、贝林妥欧单抗和门冬酰胺酶(增强型 HCVAD);这些改良在 2 期研究中显示获益。
儿童样方案强调给予高累积剂量的非骨髓抑制性药物(如皮质类固醇、长春新碱和门冬酰胺酶)、充分的CNS预防,以及纳入晚期强化和维持治疗;但其需要频繁的门诊就诊,并且多种口服药物的依从性对患者和医疗人员来说可能很困难。此外,儿童样方案的治疗周期不同且往往很复杂,需要临床医生熟悉并对其进行教育。
门冬酰胺酶是儿童样方案的关键要素,其最佳应用对于成功治疗至关重要。在出现超敏反应或静默失活(silent inactivation)的情况下,替换门冬酰胺酶制剂对于维持治疗效果至关重要。门冬酰胺酶治疗成年患者受到年龄增长与毒性(即肝毒性、血栓形成和胰腺炎)之间相关性的限制,这也是不愿使用儿童样方案的主要原因。然而生化毒性往往不会产生长期临床结局,且须与骨髓毒性方案(与严重感染风险相关)进行平衡。在 CALGB 10403 的一项亚分析中,多达三分之一的年轻ALL患者(<39 岁)过早停用聚乙二醇门冬酰胺酶,导致标危ALL患者中总生存率低于未过早停用门冬酰胺酶的患者。此外,成年患者中门冬酰胺酶的最佳剂量也值得进一步研究。
尽管儿童样方案的使用有所增加,但 25-35%的ALL患者在最初对治疗有反应后仍会复发。同样,HCVAD±利妥昔单抗治疗后复发(19-60%)也是较大负担。治疗后可检测到MRD是复发和生存结局的主要预后指标;但成人中哪个时间点持续MRD最能指导调整风险适应性治疗(risk-adapted therapeutic,根据风险调整治疗,也称风险调适治疗),目前仍存在争议,且取决于所使用的方案。目前有几种用于 MRD 量化的工具,包括流式细胞术、PCR 或二代测序(NGS),每种工具在敏感性、特异性、可重复性、可及性、成本和实用性方面都有其自身的优点和缺点。随着高灵敏 NGS MRD 检测的出现,一部分通过流式细胞术检测到 MRD 阴性的患者通过 NGS 检测到 MRD 为阳性,可能对预后产生影响。与基于定量 PCR 的克隆性免疫球蛋白 H 和 T 细胞受体重排的 MRD 检测相比,NGS 的额外获益尚不明确。最常用的MRD阳性定义为骨髓单个核细胞≥0.01%,但也有研究采用更低的cutoff值;较低 MRD cutoff值的预后效果还需要进一步研究。
ALL是一种分子层面的异质性疾病。尽管许多高危细胞遗传学异常有预后意义(KMT2A 重排和低二倍体),但其他异常在当前一线治疗中已无关紧要。ALL存在多种分子学改变,其中最值得注意的是具有治疗挑战性的Ph-like特征,其涵盖多种遗传亚实体,其中 CRLF2 改变最为常见。在大多数研究中,Ph-like特征与治疗失败和较差的总生存率相关,仍是未满足的需求领域。肥胖也与接受儿童样方案治疗的患者中治疗毒性增加相关,导致患者总生存率较差。
对于高危 Ph 阴性ALL,在首次完全缓解期(CR1)使用异基因造血干细胞移植(HSCT)较为常见。尽管成年患者接受移植的决定通常由MRD状态驱动,但高危生物学特征及治疗方案的复杂性也是相关原因。匹配分析表明,早期移植相对于儿童样方案并无获益。GRAALL-2014 研究将异基因造血干细胞移植限制在CR1期 MRD 阳性的年轻患者(18-45 岁)中,在不影响总生存率的情况下,成功将移植率降低至 21%(与 GRAALL-2005 研究中40%相比);然而极高危患者仍能从异基因造血干细胞移植中获益。在另一项研究中,将异基因造血干细胞移植与贝林妥欧单抗或奥加伊妥珠单抗或两者联合并结合HCVAD,使具有高危细胞遗传学的患者的 3 年总生存率提高到 89%。
利妥昔单抗已在 CD20+ B-ALL成人患者中联合化疗,在 18-59 岁的年轻成年人中,足够剂量的利妥昔单抗联合多药化疗是可行的,并可改善预后。
贝林妥欧单抗和奥加伊妥珠单抗治疗年轻成人Ph阴性ALL
在复发或难治性 B 细胞ALL中,靶向治疗和基于免疫的治疗取得成功,也促使在新诊断成人 B-ALL的治疗方案早期加入此类治疗(表 1)。贝林妥欧单抗和奥加伊妥珠单抗在各种高危生物学类型中均显示出单药活性,安全性也良好。因此,纳入免疫治疗是减少治疗失败、化疗相关毒性和移植需求的合理手段。
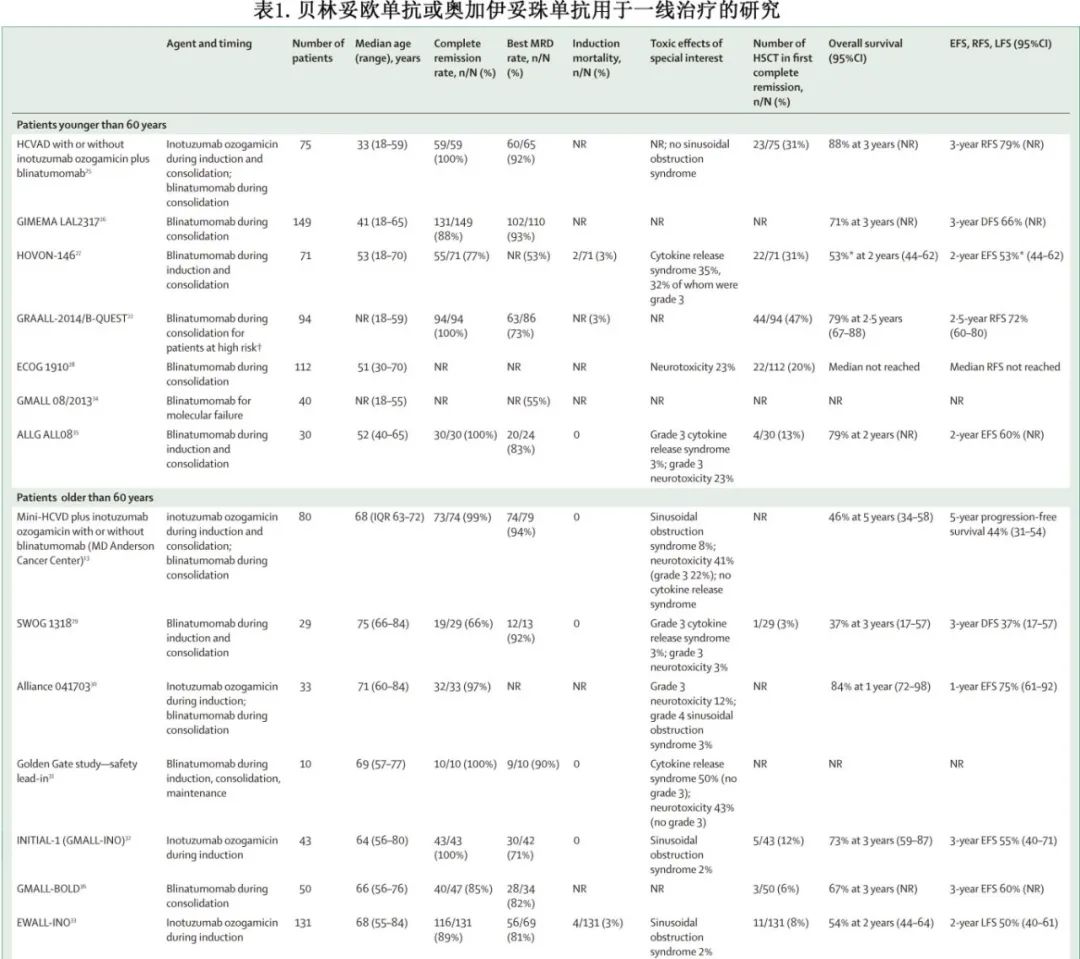
MDACC 组在14-59 岁新诊断Ph 阴性年轻成人 B-ALL患者中,研究了HCVAD±奥加伊妥珠单抗四个周期诱导和巩固治疗;MRD阴性CR率非常高(通过流式细胞术总体为 92%;通过二代测序为 69%),3 年无复发生存率为 79%,3 年总生存率为 88%。治疗耐受性良好,无患者出现肝窦阻塞综合征(SOS)。此外三分之一的患者在CR1期接受了造血干细胞移植。
其他一线研究,如 GIMEMA LAL2317、GRAALL-2014、GMALL08 和 ALLG ALL08,也将贝林妥欧单抗纳入<60 岁新诊断Ph 阴性 B-ALL患者的一线治疗。贝林妥欧单抗多在诱导后阶段使用,但 HOVON 研究进行提前,在白血病负荷高的前期使用,然后在巩固期间再次使用。前期治疗后CR率为 63%;然而,71 例患者中有 15例(21%)在贝林妥欧单抗巩固治疗前停止治疗,导致该方案并非最佳选择。GRAALL-2014 将患者限制在极高危ALL(KMT2A 重排或 IKZF1 缺失)或持续MRD患者,缓解率、MRD 阴转率和短期总生存率令人鼓舞。尽管单药贝林妥欧单抗在复发或难治性 Ph-like ALL中产生高缓解率,但 Ph-like疾病复发风险仍较高(43%),并且在 GIMEMA LAL2317 研究中,即使一线使用贝林妥欧单抗,Ph-like患者的无病生存期仍较低。
ECOG E1910 研究纳入 488 例新诊断Ph阴性成人B-ALL患者(年龄 30-70 岁),并将 224 例在诱导治疗后达到MRD阴性(<10-4单核细胞)CR的患者随机分组,接受巩固化疗±4个周期贝林妥欧单抗治疗。贝林妥欧单抗巩固治疗提高了总生存期和无复发生存率,尤其是对于较年轻的成人(<55 岁);每组的HSCT率均为 20%。E1910 研究促使美国FDA批准贝林妥欧单抗作为多药化疗的Ph阴性 B-ALL患者的巩固治疗。
同一时期,Alliance 041501 研究评估了奥加伊妥珠单抗作为儿童样方案的巩固治疗:纳入年龄≤39 岁Ph阴性ALL患者,并随机分配含或不含奥加伊妥珠单抗的巩固治疗。由于奥加伊妥珠单抗组晚期脓毒症相关死亡人数过多,该研究提前终止。MDACC 研究中纳入14-59 岁年轻新诊断 B-ALL患者,奥加伊妥珠单抗作为一线治疗的一部分,与序贯HCVAD 和贝林妥欧单抗联合使用。在该研究中,所有接受奥加伊妥珠单抗治疗的患者在中位随访 15 个月时均存活;有 3 例患者复发,均为CNS复发。在欧洲正在进行的 All-Together-1 随机研究中,纳入<45 岁新诊断中高危Ph阴性 B-ALL儿童和成人患者,评估维持治疗前奥加伊妥珠单抗治疗 6 周的作用。
采用儿童样方案及整合基因型特异性和MRD特异性的巩固方法,改善了<60岁 Ph 阴性成人B-ALL患者的预后,但治疗失败率和移植使用率仍需进一步努力。尽管化疗的进一步改进至关重要,但将贝林妥欧单抗或奥加伊妥珠单抗纳入一线治疗也显示出可行性,在<60岁成人患者中已经取得早期有希望的结果,可能会转化为更优的长期预后,并减少高危患者早期进造血干细胞移植的需求。考虑到疾病负担与贝林妥欧单抗反应之间负相关,因此贝林妥欧单抗非常适合作为诱导化疗(±奥加伊妥珠单抗)获得形态学完全缓解后的早期免疫巩固治疗。然而无论采用何种诱导方案,贝林妥欧单抗巩固治疗都可以使用。
老年Ph阴性B-ALL的一线治疗
>55 岁新诊断 Ph 阴性ALL患者对化疗的反应不佳,历史上的3-5 年总生存率为 15%-50%,且在过去 40 年中进展有限。老年ALL患者往往具有与化疗耐药相关的高危生物学特征,且由于既往合并症、虚弱以及治疗耐受性差,导致诱导和缓解期间的死亡率较高。对于老年ALL患者,移植巩固是潜在的治愈策略,但>60岁患者中只有一小部分在CR1进行移植。此外,在这个年龄组中,减低强度预处理的移植结局并不理想,导致复发率和非复发死亡率很高。
鉴于贝林妥欧单抗和奥加伊妥珠单抗在复发或难治性患者中(包括>60 岁患者)显示出良好的安全性和有效性,研究也探究了早期应用(表 1)。SWOG 1318 研究纳入新诊断 Ph 阴性老年B-ALL患者(≥65 岁;中位年龄 75 岁),给予最多两个诱导周期的贝林妥欧单抗,随后三个周期的贝林妥欧单抗巩固治疗,然后维持化疗。治疗前中位骨髓原始细胞为 87%。复合完全缓解率为 66%。尽管复发率较高,但 3 年总生存率优于历史对照(34% vs 10%)。
鉴于治疗前疾病负担与反应呈负相关,在应用贝林妥欧单抗之前降低白血病负担是合理的。该概念通过低剂量化疗、奥加伊妥珠单抗或其联合方案进行了研究。在 Golden Gate 研究中,≥55 岁新诊断Ph 阴性 B-ALL患者在接受贝林妥欧单抗治疗前一周接受低剂量化疗。尽管在安全性导入期,90%的患者在入组时疾病负担较高(骨髓原始细胞>50%),但所有患者均有反应,大多数患者达到MRD阴性(90%)。GMALL BOLD 研究用贝林妥欧单抗替代总共三个周期诱导化疗。早期死亡率较低(4%),与历史上的 GMALL 标准疗法相比,该方案的分子反应率(82% vs 55%)和 3 年总生存率(67% vs 49%)较高。
MDACC组研究了mini-HCVD(环磷酰胺和地塞米松减少50%剂量,不使用蒽环类药物,甲氨喋呤减少75%剂量,阿糖胞苷使用0.5 g/m²×4剂量)和奥加伊妥珠单抗作为贝林妥欧单抗巩固前的诱导治疗。该方案总缓解答率较高(73/74,99%),第一个周期后的缓解率也较高(67/74,91%)。与该人群中的标准 HCVAD 相比,mini-HCVD联合奥加伊妥珠单抗可改善完全缓解率(98% vs 88%)、3 年无事件生存率(64% vs 34%)、总生存率(63% vs 34%)和早期死亡率(0% vs 8%)。此外,<70 岁患者的结局令人鼓舞;但≥70 岁患者由于缓解期死亡率过高(71%,其中 85%为缓解期死亡),总体生存率显著降低。这些结果促使对方案进行修改,取消了≥70 岁患者的细胞毒性化疗部分。修改后的方案与Alliance 041703 研究中的无化疗方案相似,在该方案中,老年患者(中位年龄 71 岁)接受两个周期的奥加伊妥珠单抗诱导治疗,随后接受贝林妥欧单抗巩固治疗。复合完全缓解率为 96%,治疗相关死亡率较低(6%)。虽然中位随访时间较短,但 1 年总生存率(84%)令人鼓舞。
与贝林妥欧单抗不同,奥加伊妥珠单抗在复发或难治性 B-ALL中有效,无论疾病负担如何。奥加伊妥珠单抗还具有良好的安全性特征,对患者和社区实践方便,从而促使研究探索奥加伊妥珠单抗作为>60 岁CD22+新诊断B-ALL成年患者的诱导治疗。由 GMALL 开展的 INITIAL1 研究纳入新诊断 B-ALL老年患者(中位年龄 64 岁)。奥加伊妥珠单抗联合低剂量化疗连续给药三个周期,随后交替进行化疗巩固。诱导治疗获得高MRD阴性CR率(第三个周期后 71%),且前6个月无死亡病例。EWALL-INO 研究也在类似人群(n=131)中研究了奥加伊妥珠单抗联合低剂量化疗诱导,随后进行化疗巩固;CR率很高(90%;MRD阴性率81%)、治疗相关死亡率较低(3%)、SOS发生率较低(3%),此外2 年总生存率为 54%、无白血病生存率为 50%。一项随机研究正在招募≥50岁新诊断Ph 阴性 B-ALL成年患者,评估mini-CVD+伊妥昔单抗对比年龄调整的 HCVAD 治疗方案。
在新诊断B-ALL中,早期无化疗治疗的经验很有前景,但彻底摒弃化疗仍需仔细优化。免疫治疗后抗原缺失是一种逃逸机制,在基于 CD19 的治疗中经常发生,同时进行化疗或非基于抗原的治疗可能会解决该问题,但需要开展研究来予以支持。在早期一线无化疗方案中,贝林妥欧单抗治疗后的髓外复发(包括CNS)报告日益增多。贝林妥欧单抗联合其他药物(Ph 阳性ALL中酪氨酸激酶抑制剂、奥加伊妥珠单抗、低剂量化疗)、加强CNS预防,或整合CAR-T 细胞疗法,可能是潜在的解决方案。然而,即使是低强度化疗也与髓系白血病的风险相关(虽然风险小但值得关注),尤其是对于>60岁伴TP53 突变的患者。
在>60岁成人新诊断B-ALL患者中引入贝林妥欧单抗和奥加伊妥珠单抗作为主要的一线治疗手段令人鼓舞。在单臂研究中,用贝林妥欧单抗和奥加伊妥珠单抗替代标准化疗提高了>60岁患者的安全性和疗效,但其优于化疗的效果仍需验证。
成人Ph阳性ALL的一线治疗
在TKI出现之前,以化疗为主要手段治疗Ph阳性ALL的预后不良,而TKI 的引入改变了其自然病程,早期使用 TKI 可导致深度且持久的缓解,使更多患者能够接受治愈性造血干细胞移植。伊马替尼最初与多药化疗联合使用,产生高缓解率并提高总生存率。然而伊马替尼治疗后出现获得性耐药突变并导致复发;因此在一线治疗领域探索了第二代 TKI。尽管第二代 TKI对 ABL 突变有广泛活性,更受青睐,但在新诊断Ph阳性ALL中的优势尚未得到证实。
泊那替尼(Ponatinib)是一种强大的第三代TKI,对Ph阳性ALL中大多数获得性突变(包括第一代或第二代TKI治疗后复发时常见的 T315I 突变)都有活性。泊那替尼联合 HCVAD 在成人新诊断Ph阳性ALL患者中显示出良好疗效,诱导较高且持久的完全分子学缓解率(84%),并导致总生存率极佳(6 年总生存率为 75%;无事件生存率为 65%)。巩固性造血干细胞移植的前瞻性研究尚未开展,但报告称移植并无获益(23%在CR1移植)。在 2 期 PONALFIL 研究中,<60 岁成人新诊断Ph阳性ALL患者接受泊那替尼联合化疗,随后进行移植巩固;30例患者中有 14例(47%)报告完全分子学缓解,30 例患者中有 26例(87%)接受了造血干细胞移植;3 年无事件生存率为 70%,总生存率为 96%。PhALLCON 研究纳入新诊断 Ph 阳性ALL成人患者,随机分组接受每日600mg伊马替尼或每日30mg泊那替尼(完全分子学缓解后减至每日一次15mg)治疗,并联合低强度化疗。该研究达到主要终点:与伊马替尼相比,泊那替尼使诱导后完全分子学缓解率翻倍(53/154 [34%] vs 13/78 [17%])。在事后分析中(包括≥60 岁成人患者),泊那替尼在无进展生存期(含MRD失败)方面表现更优。因此,美国FDA已加速批准泊那替尼联合化疗用于新诊断 Ph 阳性ALL患者。在一项匹配分析研究中,对于新诊断 Ph 阳性成人ALL,在与化疗联合使用时,一线泊那替尼优于达沙替尼。
自从TKI纳入治疗方案以来,Ph 阳性ALL中强化治疗的强度变得不那么重要。GRAAPH-2005 研究将<60 岁初诊 Ph 阳性ALL患者随机分组,接受伊马替尼联合 HCVAD 或长春新碱+地塞米松作为诱导治疗。低强度组的诱导治疗死亡率低于高强度组,而分子学缓解率和总生存率相似。多项连续研究评估了 TKI 联合类固醇或低强度方案,尽管短期疗效令人鼓舞,但在没有造血干细胞移植或免疫治疗巩固的情况下复发仍很常见。
免疫疗法作为Ph 阳性ALL的一线治疗方案
贝林妥欧单抗在复发或难治性Ph 阳性ALL中的单药疗效引发了人们的兴趣,促使人们设计联合TKI的无化疗方案,在贝林妥欧单抗中加入 TKI治疗复发或难治性Ph 阳性ALL也显示出令人鼓舞的安全性和疗效。因此也在新诊断Ph阳性成人ALL中研究了贝林妥欧单抗,要么作为类固醇和达沙替尼诱导后的巩固治疗(如SWOG 1318和GIMEMA D-ALBA),要么联合泊那替尼联合作为一线治疗(如MDACC的经验);贝林妥欧单抗显示出良好的安全性和完全分子学缓解率(表 2)。
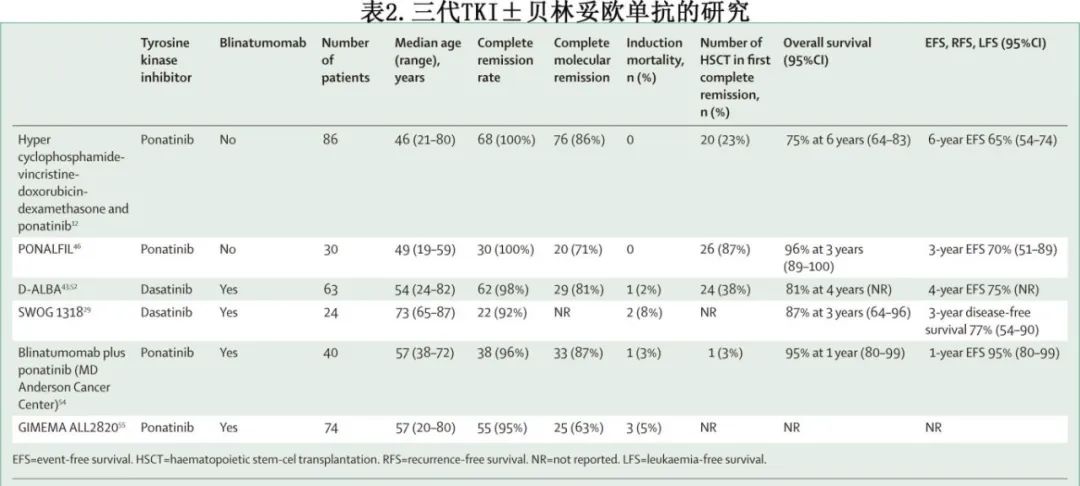
在 D-ALBA 研究中,所有患者的 4 年总生存率为 80%,无病生存率为 76%,17 例患者均在 3 个月时获得完全分子学缓解。相比之下,SWOG 1318 研究将患者限制在≥65 岁的新诊断Ph 阳性ALL患者,3 年无病生存率为 77%,总生存率为 87%。在 MDACC 的一线贝林妥欧单抗和泊那替尼研究中,87%的患者实现完全分子学缓解(91%的可评估患者通过二代测序法为MRD阴性),3 年无事件生存率为 77%,3 年总生存率为 91%。只有一例患者接受了移植,而 D-ALBA 研究中 50%的患者接受了移植。正在开展的EA9181 研究将新诊断Ph 阳性成人ALL患者随机分配至研究者选择的TKI(达沙替尼或泊那替尼)联合化疗或贝林妥欧单抗组。GMALL EVOLVE 研究比较伊马替尼和泊那替尼在诱导治疗中的效果,并在完全分子学缓解期将异基因造血干细胞移植与贝林妥欧单抗、TKI和化疗进行随机分组;未达到完全分子学缓解的患者在移植前接受贝林妥欧单抗治疗。
从历史上看,CR1期异基因造血干细胞移植是成人Ph阳性ALL的标准治疗,但一线治疗的演变使其作用受到质疑。在一项小型 2 期研究中,使用TKI联合化疗或贝林妥欧单抗治疗Ph阳性ALL患者,如果在治疗开始后 3 个月内实现早期完全分子学缓解,即使不进行移植也能获得良好的长期预后。这些初步数据燃起希望,对于没有高危特征的患者,可以避免在CR1期进行移植。然而这个问题仍存在争议,进行异基因造血干细胞移植的决定取决于疾病生物学特性、初始治疗以及MRD反应的动力学和深度。
虽然早期完全分子学缓解已成为无事件生存期的预测指标,但一线使用的TKI也会影响结果;在一项回顾性研究中,接受一线泊那替尼治疗的患者观察到最佳结果。IKZF1plus基因型与不良预后相关,并延伸到接受一线泊那替尼+化疗或达沙替尼+贝林妥欧单抗治疗的患者中。IKZF1 缺失的不良预后还延伸到接受造血干细胞移植的患者中,因此对于这一亚群仍需采取新的治疗方法。由于 BCR-ABL1 的 PCR 具有高灵敏度和广泛可用性,其对相关细胞区室的次优特异性带来了挑战,并可能导致成功治疗的不必要改变。遇到持续低水平的 PCR 阳性(随时间波动)并不少见,不需要改变治疗,这种阳性可能来自髓系而非淋巴系慢性髓系白血病样生物学人群。在 Ph 阳性ALL中,同时使用针对克隆免疫球蛋白和 T 细胞受体重排的方法(例如定量 PCR 或NGS)进行检测可提供更精确的结果和预后判断。
总之,在过去十年中,随着更强效的新一代 TKI 的引入、免疫治疗的一线整合以及根据疾病生物学和反应进行风险分层的能力,成人 Ph 阳性ALL的一线治疗发生了巨大变化。HSCT 是许多 Ph 阳性急性淋巴细胞白血病成人患者的关键治愈性治疗;然而优化一线治疗并细化缓解分层可进一步实现个体化巩固治疗,并使低危患者免于移植相关发病和死亡。尽管如此,在新诊断Ph 阳性ALL中一线使用免疫治疗和泊那替尼可能会限制少数复发患者的后期挽救治疗选择。
未来方向
成人新诊断B-ALL的治疗仍在不断发展,仍需要新的方法来提高潜在治愈率并降低治疗相关毒性。考虑到成人ALL的罕见性,随机试验可能并不总是可行,但新颖的研究设计可以加快对关键治疗问题的探索。创新的设计包括基于分子驱动分配整合多个亚组的早期篮式和伞式研究,基于新有前景药物的可及性或早期无效结果加速研究组的开放和关闭,以及选择与关键长期结局相关的早期新终点。
Ph-like ALL是一种高危疾病,大多数患者存在激活激酶和细胞因子受体的基因突变,因此开始评估TKI的使用。结果尚处于初步阶段,但对于 CRLF2、JAK 基因突变或两者兼有的患者,添加 TKI 的价值似乎有限;然而对于 ABL 类融合的患者,添加 TKI后报告了令人鼓舞的反应。在美国一项研究中,维奈克拉加入儿童样方案,并富集Ph-like ALL患者;初步结果显示,巩固治疗后MRD阴性的比例很高(92%)。对于新诊断h-like成人ALL,考虑移植也很重要,尤其是对于 CRLF2 重排和 JAK2 突变患者,因为在CR1期移植的预后似乎良好。
KMT2A 重排ALL是另一种预后不良的高危亚型,对化疗的反应不佳。在患有 KMT2A 重排的婴儿中,早期贝林妥欧单抗巩固治疗显示出有希望的MRD反应和初步总生存率;然而谱系转换令人担忧。Menin 抑制剂在复发或难治性 KMT2A 重排急性白血病中显示出令人鼓舞的单药疗效,revumenib已于2024年11月15日获得FDA批准用于治疗伴KMT2A易位的复发难治急性白血病。在此基础上,一项研究正在开展,将 revumenib 联合一线化疗和贝林妥欧单抗用于新诊断KMT2A 重排ALL患者。
目前,针对 T315I 耐药突变的新型TKI(如阿思尼布和奥雷巴替尼)正在新诊断Ph 阳性ALL患者中进行评估。早期数据显示,阿思尼布联合达沙替尼和类固醇治疗,以及奥雷巴替尼联合维奈克拉和低强度化疗,对新诊断 Ph 阳性ALL患者有效。
一项 1b 期研究在重度经治复发性或难治性B-ALL患者中研究了皮下贝林妥欧单抗(比静脉连续输注对应药物更实用的给药方式),贝林妥欧单抗单药治疗的疗效更高;250-500ug方案的完全缓解和完全缓解伴部分血液学恢复率均为 85%,而500-1000ug为 92%。有必要在一线ALL中进行更多研究。
CAR-T细胞疗法在复发或难治性 B-ALL中取得了良好效果,在晚期疾病中诱导出令人鼓舞的缓解率,在 Ph阴性和 Ph阳性ALL中的疗效相似。与其他挽救疗法相比,它具有潜在优势:缓解的质量和持久性更优,在包括CNS在内的髓外部位有良好活性;但成本及在活动性疾病中的毒性和严重程度可能较高。将 CAR-T 细胞疗法用于初始治疗后缓解的高危成人B-ALL,可能比其他巩固方案更安全,并可能延长缓解的持久性,取代长期的连续治疗。在复发或难治性ALL中,CAR-T 细胞疗法的毒性和缓解持久性与疾病负担相关,在以下患者中疗效最佳:形态学缓解,通过二代测序实现CAR-T治疗后MRD阴性,持续B细胞再生障碍(aplasia)。因此,与贝林妥欧单抗一样,CAR-T 疗法作为一线巩固治疗可以提高疗效,并减少对造血干细胞移植的需求。有研究正在评估tisagenlecleucel(用于儿童)和自体 brexucabtagene autoleucel(用于成人)作为早期治疗方案,用于CR1期持续存在MRD的患者。另一项研究正在评估一种试验性 CD19 CAR-T 疗法作为≥55 岁CR1期(无论 MRD 状态如何)B-ALL患者的最终巩固治疗方案,以替代连续治疗和 HSCT。
最后,协调成人ALL的MRD监测在指导治疗决策方面至关重要。MRD检测方法的日益广泛应用有助于在较低疾病负担下探索治疗干预措施,可能改善预后和降低毒性。随着基因型特异性预后的改善、基于 MRD 的风险适应性治疗以及在新诊断成人ALL中纳入耐受性良好的免疫治疗,预期治愈率将进一步增加。这种高治愈率越来越强调生存管理和监测长期治疗相关发病率,以提高生存质量。
参考文献
Aldoss I, et al. Frontline treatment of adults with newly diagnosed B-cell acute lymphoblastic leukaemia.Lancet Haematol . 2024 Dec;11(12):e959-e970. doi: 10.1016/S2352-3026(24)00285-0.


